Virus herpes typ 1 và 2: chẩn đoán và điều trị
Tin liên quan
- Bệnh viện Đa khoa Trung ương Cần Thơ đạt chứng nhận bạch kim về điều trị đột qụy (12/05/2023)
- Hướng dẫn điều trị Covid-19 tại nhà (17/04/2023)
- Không được từ chối cấp cứu bệnh nhân trong dịp nghỉ lễ (28/04/2023)
- Số ca mắc Covid-19 tại thành phố Hồ Chí Minh tăng nhẹ (17/04/2023)
- WHO hướng dẫn nhận biết triệu chứng và điều trị bệnh sốt xuất huyết (29/03/2023)
Những virus này có cùng những đặc điểm quan trọng khi gây bệnh trên người. Có 8 loại virus herpes gây bệnh ở người đã được xác định, bao gồm: Herpes simplex virus HSV typ 1, HSV typ 2, virus zona (typ 3), virus Epstein - Barr gây bệnh tăng bạch cầu đơn nhân nhiễm trùng (typ 4), virus cự bào (cytomegalovirus typ 5), virus gây phát ban (typ 6), virus herpes gây bệnh ở người typ 7 (HHV- 7), virus herpes gây sarcoma Kaposi (HHV- 8).
Sơ nhiễm virus tiềm lâm sàng hay gặp hơn biểu hiện lâm sàng vì mỗi loại virus đều có giai đoạn tiềm tàng, đó là chung sống hòa bình với cơ thể con người. HSV và virus zona sống tiềm tàng tại hạch thần kinh cảm giác và khi các tổn thương tái hoạt động xuất hiện ở sự phân bố dây thần kinh cảm giác ngoại vi. Trong tình trạng cơ thể bị suy giảm miễn dịch do tia xạ, Thu*c hoặc bệnh tật sự tái hoạt hóa virus gây tổn thương lan rộng đến các cơ quan nội tạng hoặc hệ thần kinh trung ương. Ở trẻ nhỏ và người suy giảm miễn dịch, bệnh có thể nặng và dẫn đến Tu vong. Các virus herpes có khả năng làm biến đổi tế bào, khi nuôi cấy trong tổ chức và đi kèm với các bệnh ác tính như virus Epstein Barr gây u lympho Burkitt và carcinoma mũi hầu HHV 8 gây u lympho ở khoang của cơ thể.
Những điểm thiết yếu trong chẩn đoán
Bệnh có thể biểu hiện bằng viêm miệng đến liệt dây VII ngoại biên (liệt Bell) và viêm não.
Thời gian ủ bệnh không rõ ràng vì virus sống tiềm tàng tại hạch thần kính và táí hoạt hóa.
Thường điều trị có kết quả bằng acyclovir.
Nhận định chung
Các virus herpes typ 1 và 2 chủ yếu gây tổn thương ở vùng miệng tiếp đến là vùng Sinh d*c. Tỷ lệ huyết thanh dương tính của cả hai nhóm này tăng theo lửa tuổi, riêng đối với typ 2 tăng theo hoạt động T*nh d*c. Biểu hiện điển hình của bệnh là tái hoạt hóa và nhiều yếu tố thúc đẩy tính hoạt hóa trên lâm sàng chưa được biết rõ ràng
Biểu hiện lâm sàng
Bệnh ở da và niêm mạc
Virus herpes simplex typ 1 gây tổn thương nhiều ở miệng và khoang miệng (còn gọi là “herpes môi”) nhưng cũng có một số ít viêm đầu ngón tay và bộ phận tiết niệu Sinh d*c. Những tổn thương phỏng nước điển hình sẽ tạo thành vết loét ẩm ướt sau vài ngày. Nếu không điều trị, tổn thương được biểu mô hóa sau 2 - 3 tuần. Sơ nhiễm virus có thể không có triệu chứng. Những lần tái phát sau đó thường nhẹ hơn và tổn thương ít hơn, nhanh lành.
Virus herpes simplex typ 2, thường sống tiềm tàng ở hạch trước xương cùng, khi gây bệnh làm tổn thương nhiều ở đường Sinh d*c. Ở phụ nữ nhiễm virus lần đầu có thể gây viêm màng não vô khuẩn. Lây truyền không triệu chứng thường là phổ biến, đặc biệt là sau sơ nhiễm virus herpes typ 2 hoặc những lần tái phát có triệu chứng.
Chẩn đoán thường dựa trên lâm sàng nhưng nuôi cấy virus từ dịch của phỏng nước hay nhuộm kháng thể huỳnh quang trực tiếp từ tổ chức của tổn thương cũng có thể giúp chẩn đoán xác định.
Bệnh ở mắt
Virus herpes simplex có thể gây viêm giác mạc, viêm mi mắt và viêm kết giác mạc. Viêm giác mạc thường là một bên, được chẩn đoán nhờ các vết loét tạo thành dải (loét giác mạc dạng đuôi gai), bắt màu khi nhuộm fluorescein. Thị lực giảm do các tổn thương lân cận giác mạc.
Nhiễm virus ở trẻ sơ sinh
Trong thời kỳ bào thai có thể nhiễm cả hai typ virus 1 và 2, gây ra những dị dạng bẩm sinh (to các cơ quan, chảy máu, dị dạng hệ thần kinh trung ương). Nhiễm herpes ở trẻ sơ sinh cũng có thể xảy ra do lây truyền từ bộ phận Sinh d*c của mẹ trong lúc sinh (thậm chí không hề có triệu chứng herpes ở bộ phận Sinh d*c của mẹ).
Viêm não, viêm màng não tái phát
Viêm não do herpes simplex biểu hiện các triệu chứng không đặc hiệu: tiền triệu giống cúm, tiếp theo là đau đầu, sốt, rối loạn hành vi, rối loạn ngôn ngữ và co giật cục bộ toàn thân. Đặc điểm phân biệt là biểu hiện tổn thương thường ở thùy thái dương (thương tổn như một khôi ở thùy thái dương trên CTscan, ổ động kinh ở thùy thái dương trên điện não đồ).
Phản ứng PCR tìm AND của HSV trong dịch não tủy giúp phát hiện sớm viêm não do HSV. PCR nhanh chóng chuyển thành dương tính ở mẫu bệnh phẩm sinh thiết não. Nếu bệnh nhân không được điều trị và có biểu hiện của hôn mê thì tỷ lệ Tu vong sẽ cao, những người sống sót sẽ để lại di chứng về thần kinh. Viêm màng não lympho lành tính tái phát chủ yếu là do HBV typ 2 gây ra.
Nhiễm virus rải rác toàn thân
Nhiễm HSV lẻ tẻ điển hình hay gặp do ức chế miễn dịch hoặc tiên phát hoặc do thầy Thu*c gây ra như dùng steroid hoặc hiếm hơn là có thai. Trong trường hợp này không phải luôn luôn có tổn thương da.
Liệt Bell (liệt dây thần kinh VII ngoại vi)
Đã tìm thấy liệt dây thần kinh VII ngoại vi do HSV- 1.
Viêm thực quản
Viêm thực quản xảy ra do HSV- 1 ở bệnh nhân AIDS và được chẩn đoán bằng sinh thiết qua nội soi và nuôi cấy. Chẩn đoán phân biệt chủ yếu với viêm thực quản do virus cự bào, dựa vào kích thước và độ sâu của tổn thương, (tổn thương do HSV nhỏ hơn và sâu hơn).
Bảng. Thu*c điều trị nhiễm vi rút
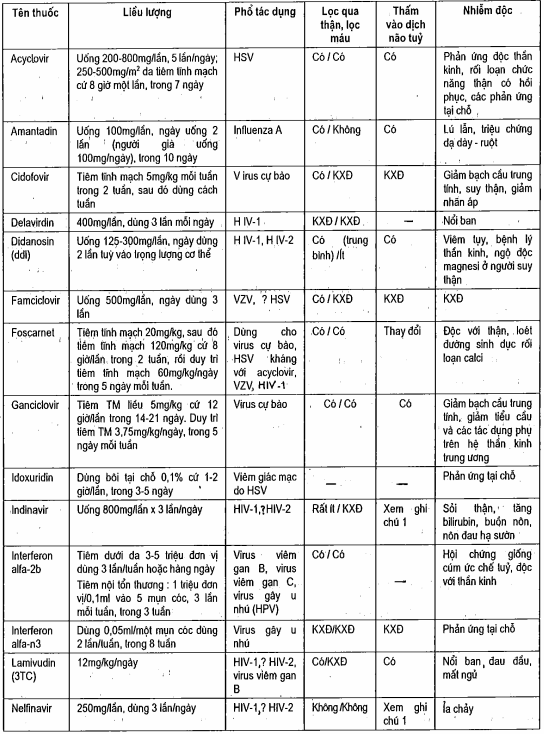
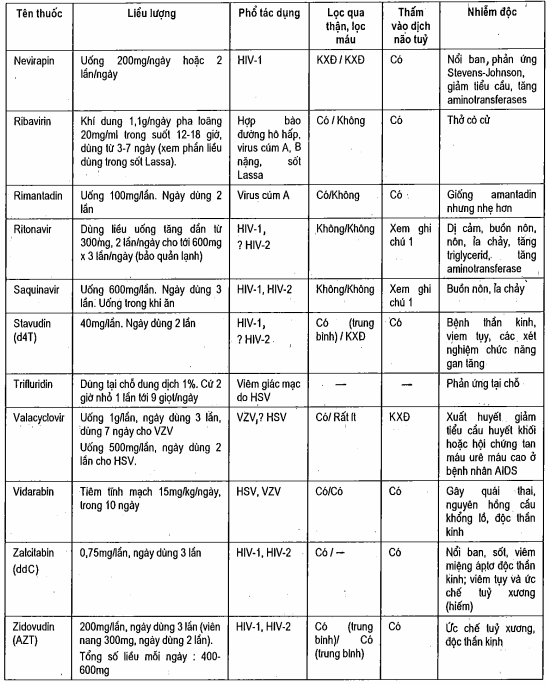
Ghi chú 1: Nói chung các chất ức chế protease gắn chặt vào protein và không thâm nhập vào dịch não tủy tốt. Số liệu cho thấy khả năng thâm nhập vào dịch não tùy của ritonavir > zidovudin = nelfinavir > saquinavir = indinavir.
Điều trị và phòng bệnh
Các Thu*c ức chế sự nhân lên của virus herpes typ 1 và 2 gồm có: indoxuridin và triíluridin (dùng cho viêm giác mạc), acyclovir và vidarabin (dùng cho viêm não hoặc nhiễm virus rải rác toàn thân) và foscarnet (dùng cho bệnh tổn thương da và niêm mạc đã kháng Thu*c ở những người suy giảm miễn dịch).
Bệnh ở da và niêm mạc
Dùng acyclovir uống hoặc bôi tại chỗ (loại 5%) có hiệu quả trong điều trị tổn thương da và niêm mạc ở những người suy giảm miễn dịch. Acyclovir dùng đường uống cũng có tác dụng tốt với nhiễm virus ở đường Sinh d*c tiên phát có triệu chứng, đặc biệt ở phụ nữ. Liều dùng 200 mg x 5 lần/ ngày có thể làm giảm tần suất cũng như mức độ nặng của lần tái phát bệnh ở vùng miệng hoặc Sinh d*c. Việc dùng dung dịch acyclovir 5% bôi 6 lần/ ngày có thể làm giảm lây lan, giảm đau và nhanh lành tổn thương nhưng có ít tác dụng hơn trên tổn thương tái phát hoặc mức độ tái phát của bệnh.
Bệnh nhân HIV dương tính có tổn thương trên da và niêm mạc kháng acyclovir được điều trị bằng foscarnet (acid phosphonoformic) 40 - 60 mg/ kg tiêm tĩnh mạch cứ 8 giờ một lần hoặc điển hình theo chức năng thận. Với một số ít trường hợp kháng foscarnet thì dùng phối hợp foscarnet và acyclovir. Cidofovir là đồng phân của acyclic nucleosid dùng điều trị nhiễm virus herpes và virus cự bào kháng Thu*c.
Acyclovir có tác dụng dự phòng tiên phát và thứ phát. Những bệnh nhân nhiễm virus đường Sinh d*c tái phát nên duy trì acyclovir 600 - 800 mg/ngày, chia thành 2 - 3 liều uống trong ngày. Dùng Thu*c dự phòng đặc biệt quan trọng với người bệnh tiếp xúc với tia cực tím như đi trượt tuyết hoặc du lịch thuyền buồm. Famciclovir (uống mỗi lần 250 mg, ngày dùng 2 lần) và valacyclovir (uống mỗi lần 500 mg, ngày dùng 2 lần) làm giảm tái phát của bệnh. Những bệnh nhân AIDS có tiền sử bị tổn thương da niêm mạc do virus nhóm herpes nên dùng acyclovir suốt đời.
Viêm giác mạc
Nhỏ mắt bằng trifluridin hoặc acyclovir trong 10 ngày (không dùng các corticosteroid) là phương pháp được lựa chọn.
Bệnh ở trẻ sơ sinh
Đối với trẻ sơ sinh bị bệnh, dùng acyclovir tiêm tĩnh mạch (5 mg/kg, cứ 8 giờ/ lần trong 5 ngày) có hiệu quả cho những tổn thương rải rác.
Viêm não
Vì lý do cần điều trị sớm và việc sinh thiết não rất khó khăn, nếu nghi ngờ bệnh nhân bị viêm não do HSV thì dùng acyclovir tiêm tĩnh mạch (10 mg/ kg cứ 8 giờ/ lần, trong 10 ngày hoặc hơn tùy thuộc chức năng thận). Sau đó, nếu kết quả sinh thiết não âm tính hoặc đưa ra chẩn đoán khác thì dừng Thu*c lại. Trong trường hợp PCR âm tính, sinh thiết não âm tính nhưng vẫn nghi ngờ trên lâm sàng thì nên tiếp tục điều trị trong 10 ngày vì acyclovir tương đối không độc.
Nhiễm virus rải rác toàn thân
Bệnh đáp ứng tốt với acyclovir dùng đường tĩnh mạch ngay từ đầu (xem liều dứng ở phần trước).
Liệt Bell (liệt dây thần kinh VII)
Dùng acyclovir không làm thay đổi diễn biến lâm sàng của bệnh.
Viêm thực quản
Bệnh nhân nên dùng acyclovir theo đường tĩnh mạch liều 5 - 10 mg/kg ,cứ 8 giờ dùng 1 lần. Bệnh nhân AIDS nên duy trì ở liều 400 mg, ngày dùng 3 - 4 lần.
Phòng bệnh
Dùng acyclovir để phòng tái phát tổn thương trên da và niêm mạc (như trình bày ở trên). Tổn thương ở đường Sinh d*c tái phát nên dùng bao cao su trong khi quan hệ T*nh d*c. Để phòng lây lan đốì với nhân viên y tế cũng như giữa các bệnh nhân với nhau trong trường hợp có tổn thương da, niêm mạc, đường Sinh d*c, những trường hợp tản phát cần phải cách ly, rửa tay sạch, dùng găng, áo choàng cẩn thận. Nhân viên y tế có các tổn thương hoạt động cần tránh tiếp xúc với bệnh nhân.
Nguồn: Internet.Tin liên quan
- 6 sai lầm dễ gặp khi điều trị viêm phế quản cho trẻ (31/01/2023)
- Bé trai nuốt 20 viên nam châm phải cắt bỏ 1 đoạn ruột (15/03/2023)
- Chỉ các mẹ cách làm gối lá đinh lăng trị mồ hôi trộm cho trẻ (15/03/2023)
- Điều trị thành công bé gái bị uốn ván nặng (03/02/2023)
- Nguyên nhân phổ biến gây sốt phát ban ở trẻ nhỏ (27/03/2023)
Tin cùng chuyên mục
Tin cùng nội dung
-
Ung thư và quá trình điều trị ung thư sẽ làm thay đổi khẩu vị. Nên chọn các thực phẩm giàu đạm và trình bày đẹp mắt để giúp cho khẩu vị ngon hơn
-
Phần lớn những tác dụng phụ liên quan đến việc ăn uống do điều trị ung thư sẽ biến mất sau khi kết thúc quá trình điều trị. Vài lời khuyên cho một chế độ ăn uống tốt sau trị liệu ung thư.
-
Cơ thể cần thêm năng lượng và chất dinh dưỡng để lành vết thương, chống nhiễm trùng và phục hồi sau phẫu thuật. Nếu bệnh nhân bị thiếu hoặc suy dinh dưỡng trước khi mổ, quá trình hồi phục có thể gặp trở ngại.
-
Khi ung thư hay việc điều trị ung thư gây ra tác dụng phụ ảnh hưởng đến việc ăn uống bình thường, những thay đổi là cần thiết để cung cấp đủ dinh dưỡng cho bệnh nhân. Thu*c có thể được dùng để kích thích khẩu vị.
-
Doxycycline là một kháng sinh nhóm cycline, từ lâu được dùng để điều trị bệnh trứng cá đỏ, viêm tiết niệu, viêm dạ dày - ruột, nhiễm Chlamydia...
-
Cao huyết áp là một chứng bệnh về tim mạch của người cao tuổi, nhất là hiện nay chế độ ăn uống đầy đủ, số người béo phì xuất hiện nhiều. Bệnh này là một trong những nguyên nhân dẫn đến đột quỵ và để lại nhiều di chứng nặng nề.
-
Trong các phương pháp điều trị bệnh cao HA, bên cạnh việc dùng Thuốc có những phương pháp mang tính cổ truyền có thể giúp mọi người phòng ngừa và điều trị tốt bệnh này.
-
Viêm bàng quang, niệu đạo là một bệnh lý rất thường gặp với các triệu chứng sốt, đau tức bụng dưới, táo bón, đái dắt, đái khó, đái buốt, đái đục hoặc có mủ,…
-
Đối với YHCT, ra mồ hôi trộm hay còn gọi là chứng Đạo hãn, nguyên nhân phần lớn do âm huyết không đầy đủ hoặc hoạt động công năng của khí bị cản trở. Bài viết cung cấp các thể điển hình của đạo hãn và một số phương pháp chữa trị.
-
Điều trị ung thư ảnh hưởng đến tất cả bộ phận của cơ thể, trong đó có răng miệng.