Ung thư giáp trạng: chẩn đoán và điều trị
Tin liên quan
- Đà Nẵng: Sớm giải quyết triệt để tình trạng thiếu thuốc, vật tư y tế tại các bệnh viện (19/05/2024)
- Những đại kỵ khi ăn gan lợn để tránh nhiễm độc, bệnh chuyển nặng hoặc gây dị tật thai nhi (20/05/2024)
- Phát hiện chất dinh dưỡng quan trọng trong trứng có khả năng chống lại ung thư (13/05/2024)
- Tiết lợn giúp trẻ lâu, giảm béo, chống cả ung thư nhưng lại đại kỵ với những người sau (20/05/2024)
- Trung Quốc đột phá trong quá trình sinh tổng hợp thuốc điều trị ung thư paclitaxel (16/05/2024)
Những điểm thiết yếu trong chẩn đoán
Tuyến giáp to ra không đau.
Các xét nghiệm chức năng tuyến giáp thường bình thường.
Có thể có tiền sử tia xạ vùng đầu và cổ.
Chọc hút tuyến giáp có kết quả dương tính.
Nhận định chung
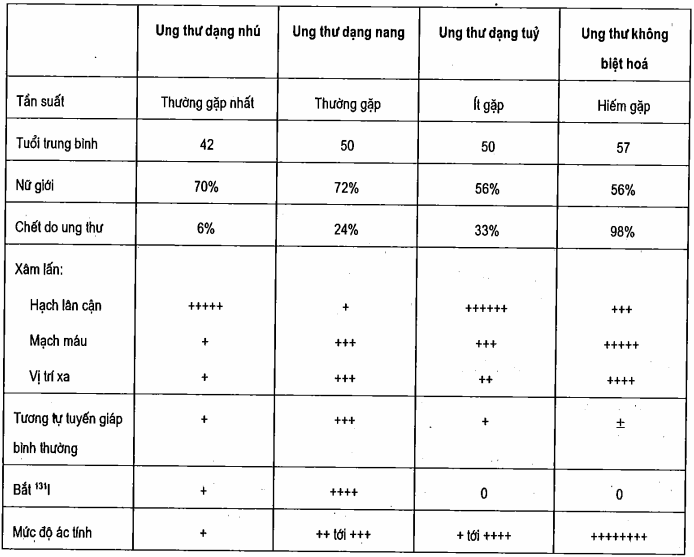
Tỷ lệ mắc ung thư giáp trạng (loại biệt hóa) dạng nang tuyến và dạng nhú tăng theo tuổi. Tỷ lệ giữa nữ: nam là 3: 1. Ung thư giáp trạng phát triển trên lâm sàng chiếm ít hơn 1% các loại ung thư nhưng ở dạng carcinoma nhỏ (microcarcinoma) thì có thể lên tới 35% các trường hợp mổ tử thi tuyến giáp ở người lớn. Hầu hết các ung thư tuyến giáp biệt hóa (dạng nhú hoặc dạng nang tuyến) tiết thyroglobulin, vì vậy có thể coi nó là mốc khối u dùng để theo dõi sau khi mổ cắt tuyến giáp toàn bộ.
Ung thư tuyến giáp dạng nhú là hay gặp nhất. Ung thư dạng nhú đơn thuần hoặc hỗn hợp nhú nang tuyến chiếm khoảng 76% các trường hợp ung thư tuyến giáp. Ung thư thường thể hiện là một nhân đơn độc nhưng cũng có thể xuất hiện trên bướu đa nhân. Các bệnh nhân có tiền sử điều trị tia xạ ngoài ở vùng đầu hoặc cổ từ thời thơ âu thì tăng nguy cơ bị bệnh suốt đời. Tương tự, tuổi ấu thơ mà phơi nhiễm với iod đồng vị phóng xạ trong bụi hạt nhân (ví dụ sau thảm họa Chernobyl) mang nguy cơ cao bị ung thư nhú giáp trạng phát triển trong những năm sau này. Bệnh cũng có thể mang tính gia đình (3%) hoặc kết hợp với bệnh Cowden hoặc polyp tuyến ở đại tràng (adenomatous polyposis coli).
Nói chung, ung thư nhú giáp trạng là ung thư xâm lấn ít nhất. Dù sao thì khối u này cũng lan theo đường bạch huyết trong tuyến tạo thành đa ổ trong 60% các trường hợp vả bao gồm cả hai thùy trong 30% các trường hợp. Nó xâm lấn các hạch bạch huyết tại chỗ và trong vùng, đôi khi di căn phổi. Ghi xạ hình giáp với iod phóng xạ thường thấy ung thư nhú là nhân tương đối lạnh; dù sao thì phần lớn ung thư loại này đều bắt một chút iod, nên sau khi phẫu thuật cắt tuyến giáp toàn bộ, người ta có thể dùng iod để có thể phát hiện di căn và có thể điều trị. Hình ảnh mô bệnh học u nhú đặc trưng có nguy cơ tái phát cao hơn: loại tế bào cao, tế bào hình trụ và xơ hóa lan tỏa.
Ung thư nhú mạn tính đôi khi có thể trải qua thoái biến thành một ung thư xâm lấn.
Ung thư dạng nang tuyến chiếm khoảng 16% bệnh lý ác tính của tuyến giáp và nhìn chung là xâm lấn hơn ung thư nhú. Hiếm khi ung thư nàng tuyến bài tiết thyroxin đủ để gây ra nhiễm độc giáp trừ khi kích thước khối u đủ lớn. Di căn thường thấy ở các hạch cổ, xương và phổi. Phần lớn các ung thư nang tuyến đều háo bắt iod nên sau khi đã phẫu thuật cắt bỏ tuyến giáp toàn bộ thì sử dụng 131I để chẩn đoán di căn và điều trị. Hình ảnh mô bệnh học nang tuyến đặc trưng có nguy cơ cao di căn và tái phát: tế bầo ít biệt hóa và tế bào Hiirthle biến đổi (là tế bào ung thư). Gác biến đổi muộn hiếm khi bắt iod phóng xạ.
Ung thư tủy giáp chiếm khoảng 4% các ung thư tuyến giáp: Khoảng 1/ 3 là tự phát, 1/3 mang tính gia đình và 1/3 kết hợp với ung thư đa tuyến nội tiết (MEN) typ 2. Vì vậy, phát hiện ung thư tủy giáp thì nên theo dõi, khám cả gia đình. Ung thư tủy giáp phát sinh từ các tế bào giáp cạnh nang tuyến mà các tế bào này có thể bài tiết calcitonin, prostaglandin, serotonin, ACTH, CRH và các peptid khác. Các peptid này, có thể gây ra các triệu chứng và được sử dụng như là chất đánh dấu (marker) khối u. Các di căn sớm tại chỗ thường có, và thường di căn tới các cơ lân cận, tới khí quản, tới các hạch tại chỗ và hạch vùng trung thất. Cuối cùng, di căn muộn có thể thấy ở xương, phổi, thượng thận hoặc gan. Khối u này không bắt iod.
Ung thư giáp trạng không biệt hóa chiếm khoảng 1% các ung thư giáp. Ung thư này thường xuất hiện ở nhưng bệnh nhân lớn tuổi với khối u to lên nhanh chóng trên bướu đa nhân. Nó là ung thư tuyến giáp xâm lấn nhiều nhất, di căn sớm tới các hạch lần cận và tới các vị trí ở xa khác. Triệu chứng chèn ép tại chỗ bao gồm nuốt nghẹn và liệt dây thanh âm. Khối u này không bắt iod.
Cầc ung thư loại khác chiếm khoảng 3% ung thư giáp trạng, u lympho của tuyến giáp thường gặp ở phụ nữ nhiều hơn nam giới. Thường biểu hiện là khối to lên nhanh chóng, rất đau và phát sinh trên bướu đa nhân hoặc bửớu giáp to lan tỏa do các bệnh viêm tuyến giáp tự miễn. Do vậy có thể nhầm lẫn về mặt vi thể. Khoảng 20% các trường hợp cò kèm theo suy giáp, u lympho tuyến giáp cũng được coi là một phần của u lympho toàn thân được điều trị bằng hóa chất. Phẫu thuật cắt tuyến giáp hiếm khi được thực hiện; u lympho có thể là di căn của các ung thư bao gồm: từ tuyến giáp, đặc biệt là từ phế quản, từ vú, từ ung thư thận và u hắc tố ác tính.
Các triệu chứng và dấu hiệu
Dấu hiệu chủ yếu của ung thư giáp trạng là nhân thuộc tuyến giáp sờ thấy được, chắc và không căng. Hạch vùng cổ trước có thể to ra. Ung thư giáp biệt hóa di căn đôi khi có thể tiết lượng hormon giáp đủ để gây nhiễm độc giáp.
Ung thư tủy giáp thường gây ra cơn bốc hoả và ỉa chảy (30%), mệt mỏi và các triệu chứng khác; khoảng 5% phát triển hội chứng Cushing do sự bài tiết ACTH hoặc CRH. Những khối u không biệt hóa hoặc khối u tồn tại từ lâu có thể gây chèn ép các mô lân cận làm liệt dây thần kinh quặt ngược thanh quản hoặc nhân của nó dính chặt vào các cấu trúc xung quanh.
Dấu hiệu cận lâm sàng
Các xét nghiệm chức năng giáp trạng nói chung bình thường trừ khi có kèm theo viêm tuyến giáp. Ung thư nang có thể tiết thyroxin đủ để ức chế TSH và gây ra nhiễm độc giáp trên lâm sàng.
Thyroglobulin huyết thanh cao trong hầu hết các trường hợp ung thư dạng nhú và dạng nang có di căn, đây là một mốc có ích dùng để phát hiện sự tái phát hoặc di căn. Dù sao cần phải đánh giá cẩn thận vì những lý do sau: (1) Kháng thể kháng thyroglobulin lưu hành có thể làm sai lạc xét nghiệm định lượng thyroglobulin. (2) Nồng độ thyroglobulin có thể tăng trong viêm tuyến giáp làm cho nhầm lẫn mà bệnh viêm tuyến giáp thường có song hành với ung thư. (3) Việc định lượng thyroglobulin đôi khi báo sai là vẫn tiếp tục có thyroglobulin sau phẫu thuật cắt bỏ tuyến giáp toàn bộ và cắt bỏ khối u, làm cho lo lắng quá mức là có thể đã có di căn. Do vậy, khi nồng độ thyroglobulin không phù hợp thì nên làm lại xét nghiệm ở phòng xét nghiệm khác.
Nồng độ calcitonin huyết thanh thường tăng trong ung thư tủy giáp, đây cũng là một mốc để phát hiện di căn. Ngoài ra, calcitonin huyết thanh có thể tăng trong nhiều tình huống khác như là viêm tuyến giáp, có thai, tăng calci máu, tăng nitơ máu và các bệnh ác tính khác như là u tủy thượng thận, các loại ung thư, ung thư phổi, ung thư tụy, ung thư vú và ung thư đại tràng.
Nồng độ kháng nguyên bào thai (CEA) huyết thanh thường tăng trọng ung thư tủy giáp và là mốc có ích thứ 2, nhưng dù sao nó cũng không đặc hiệu cho ung thư này. Định lượng calcitonin và CEA nên làm trước khị phẫu thuật ung thư tủy giáp và sau phẫu thuật nên xét nghiệm định kỳ theo dõi.
Nồng độ calcitonin cao ở các bệnh nhân mà u còn tồn tại, tuy nhiên ở một số bệnh nhân đã điều trị khỏi nồng độ calcitonin có thể vẫn cao. Do đó nồng độ calcitonin hoặc CEA đang tăng dần lên là chỉ định tốt nhất tìm sự tái phát.
Vì 2/3 các trường hợp ung thư tủy giáp mang tính gia đình hoặc thuộc MEN typ 2 nên các anh chị em và con cái của bệnh nhân được khuyên thử nghiệm về gen để phát hiện gen đột biến tiền ung thư RET.
Chẩn đoán hình ảnh
Siêu âm ở vùng cổ có ích trong việc xác định vị trí, kích thước của khối ung thư và tìm di căn ở vùng cổ. Di căn xương và mô mềm mà bắt iod phóng xạ có thể thấy được trên xạ hình với iod phóng xạ. Chụp X quang thường hoặc chụp cắt lớp lồng ngực có thể thấy hình ảnh di căn; ung thư tủy giáp thì hạch và gan có thể calci hóa, còn di căn phổi ít thấy; các di căn ung thư có thể được phát hiện qua chụp cắt lớp phát xạ positron (PET).
Chẩn đoán phân biệt
Viêm tuyến giáp lympho bào, bướu đa nhân giáp và các nhân kéo có thể được phân biệt với ung thư bằng sinh thiết chọc hút kim nhỏ. Dù sao thì chọc hút kim nhỏ không thể phân biệt được giữa adenoma dạng nang lành tính và carcinoma dạng nang. Trong trường hợp nghi ngờ này, toàn bộ nguy cơ ác tính là khoảng 20%, tỷ lệ này cao hơn ở trẻ em và với các tổn thương cố định đường kính > 4cm. Ở người tuổi trung niên có các nhân kích thước < 4cm và tế bào học có sự nghi ngờ thì tỷ lệ ác tính của các nhân này là 5%.
Các ung thư thần kinh nội tiết có thể di căn tới tuyến giáp và bị nhầm với ung thư tủy giáp.
Biến chứng
Biến chứng thay đổi tùy loại ung thư. Ung thư giáp biệt hóa có thể di căn tại chỗ và di căn xa. 1/3 các trường hợp ung thư tủy giáp có thể tiết serotonin và prostaglandin gây ra cơn bốc hỏa, ỉa chảy. Có thể có biến chứng do các bệnh kết hợp như u tủy thượng thận hoặc cường cận giáp. Biến chứng của phẫu thuật vùng cổ triệt để thường bao gồm suy cận giáp vĩnh viễn, ít gặp hơn là liệt dây thanh âm; suy giáp vĩnh viễn là tất yếu và luôn cần được điều trị thích hợp.
Bảng. Một số đặc điểm của ung thư tuyến giáp
Điều trị
Phẫu thuật cắt bỏ là phương thức điều trị được lựa chọn đối với các ung thư giáp trạng. Siêu âm vùng cổ có ích lợi cho cả trước khi mổ và theo dõi sau này. Người phẫu thuật viên kỹ năng cao có thể thực hiện mổ cắt tuyến giáp gần toàn bộ mà tỷ lệ xảy ra các biến chứng nặng (suy cận giáp, tổn thương dây thần kinh quặt ngược thanh quản) thấp hơn 1%. Các tác giả khác báo cáo tới 11% xảy ra suy cận giáp vĩnh viễn sau mổ cắt tuyến giáp toàn bộ.
Sau mổ cắt tuyến giáp, bệnh nhân phải được nằm viện điều trị nội trú theo dõi cho tới khi xác định được rằng họ thực sự an toàn, cần ít nhất một đêm nằm viện để theo dõi chảy máu muộn, thông khí và cơn co giật (tetany). Phẫu thuật cắt tuyến giáp ngoại trú là rất nguy hiểm và không nên làm.
Tỉ lệ suy cận giáp có thể giảm đi nếu tuyến cận giáp vô tình đã bị cắt bỏ được cấy ghép ngay lập tức vào các cơ vùng cổ. Thuận lợi của phẫu thuật cắt tuyến giáp gần toàn bộ trong trường hợp ung thư giáp biệt hóa là các ổ ung thư có nhiều khả năng được cắt bỏ hết và nhu mô giáp bình thường còn lại bắt 131I muộn hơn so với tổ chức ung thư khi ghi xạ hình hoặc khi điều trị bằng iod phóng xạ. Phẫu thuật cắt tuyến giáp bán phần là chấp nhận được với các bệnh nhân tuổi dưới 45 và có một khối u đơn thuần với kích thước nhỏ < 1 cm. Ung thư giảp biệt hóa thì tránh cắt các cơ vùng cổ. Sau phẫu thuật, sử dụng ngay lập tức thyroxin với liều 0,05 - 0,1 mg/ngày. Liều này được điều chỉnh để giữ nồng độ TSH huyết thanh luôn ở tình trạng ức chế nhẹ trong thời gian dài theo dõi ung thư giáp trạng biệt hóa.
Khoảng 2 đến 4 tháng sau phẫu thuật, cần thực hiện ghi xạ hình toàn thân với 131I. Cần dừng thyroxin 6 tuần trước khi thực hiện ghi xạ hình, điều này gây ra suy giáp làm TSH tăng lên, TSH tăng sẽ kích thích bắt iod. Cần tránh sử dụng thức ăn chứa iod và chất cản quang. Với bệnh nhân mà tuyến giáp còn lại “bình thường” nên dùng liều 30 - 50 mCi 131I nếu kích thước khối ung thư trước đây > 1,5cm. Với bệnh nhân có sự bắt iod ngoài tuyến giáp do các ổ di căn thì dùng liều cao 100 - 200 mCi và nhập viện. Thực hiện xạ hình toàn thân vài ngày, sau điều trị bằng 131I đôi khi sẽ phát hiện được các ổ di căn không nhìn thấy trên xạ hình được làm trước khi điều trị.
Dùng 131I điều trị với liều trên 100 mCi có thể gây ra viêm tuyến nước bọt, viêm dạ dày và tinh dịch ít nhất thời. Tổng liều trên 500 mCi có thể gây vô sinh, giảm các tế bào máu (4%) và bệnh bạch hầu (0,3% ).
Ổ di căn ở xương có thể được điều trị bằng tia xạ ngoài. Di căn não thường không đáp ứng với 131I và phẫu thuật cắt bỏ là tốt nhất hoặc điều trị bằng tia xạ gamma.
Hình ảnh dương tính giả với 131I trên xạ bình thường gặp là tổ chức tuyến giáp còn lại là bình thường, ngoài ra cũng có báo cáo với các túi thừa Zenker, u nang buồng trứng, nang màng phổi, màng tim, dạ dày căng và tất cả tổ chức bài tiết chứa 131I.
Hình ảnh âm tính giả thường gặp trong các di căn sớm của các ung thư giáp biệt hóa nhưng cũng gặp bệnh giai đoạn bệnh quá phát hơn, khoảng 14% các trường hợp di căn xương.
Bệnh nhân bị ung thư giáp biệt hóa được theo dõi trên lâm sàng bằng sờ nắn vùng cổ, khám thực thể toàn thân. X quang ngực và tìm dấu hiệu nhiễm độc giáp, để có thể chỉ ra các ổ di căn có chức năng của tuyến giáp. Làm xạ hình lần 1 sau phẫu thuật khoảng 6 - 12 tháng sau thì bệnh nhân thường được làm xạ hình toàn thân khác với 131I và định lượng thyroglobulin trong khi suy giáp, giai đoạn này thyroglobulin có độ nhạy tới 95% cho di căn. Thyroglobulin huyết thanh ở bệnh nhân đang điều trị thyroxin có độ nhạy thấp hơn (62%).
Ghi xạ hình với thallium - 201 (201TI) có thể có ích trong việc phát hiện di căn do ung thư giáp biệt hóa trong trường hợp xạ hình với 131I là bình thường nhưng lượng thyroblubulin huyết thanh tăng. MRI hoặc siêu âm có ích lợi trong chẩn đoán phân biệt khối u tuyến giáp tái phát với những thay đổi sau phẫu thuật.
Bệnh nhân bị ung thư nhú phải có ít nhất 2 lần ghi xạ hình âm tính liên tục thì mới được thừa nhận là bệnh thuyên giảm. Xạ hình thêm nứa có thể cần thiết đối với các bệnh nhân bị ung thư dạng nang xâm lấn hơn, có di căn trước đó, tăng thyroglobulin huyết thanh hoặc có bằng chứng khác về di căn. Bệnh nhân bị ung thư giáp không biệt hóa được điều trị bằng cắt bỏ và tia xạ tại chỗ. Ung thư lympho giáp được điều trị tốt nhất với tia xạ ngoài; hoá trị liệu được phối hợp đối với u lympho lan rộng.
Bệnh nhân bị ung thư giáp không biệt hóa và ung thư tủy giáp được điều trị ngoại khoa, các khối u này không bắt 131I.
Tiên lượng
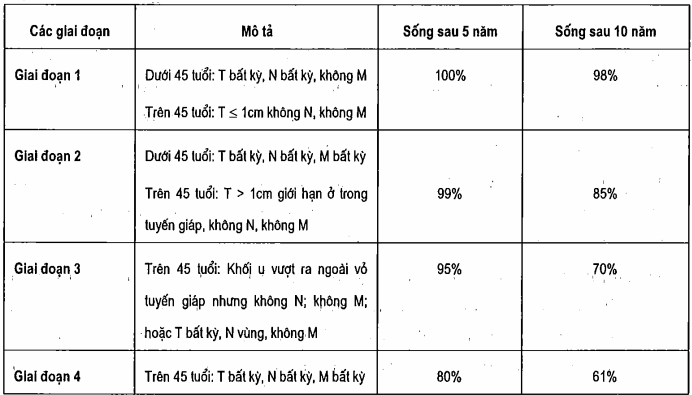
Tiên lượng đối với ung thư giáp biệt hóa (dạng nhú và dạng nang) nhìn chung là rất tốt, nhất là ở người dưới 45 tuổi. Các giai đoạn và tỷ lệ sống được trình bày ở bảng. Bệnh nhân bị ung thư dạng nang có tỷ lệ ch*t do ung là 3,4 lần cao hơn bệnh nhân bị ung thư dạng nhú. Ung thư dạng nang còn xâm lấn hơn nữa nếu có sự biến đổi của tế bào Hiirthle. Bệnh nhân có khối u > 1cm đường kính mà phẫu thuật cắt tuyến giáp hạn chế (cắt tuyến giáp bán phần hoặc cắt thùy tuyến giáp) có tỷ lệ ch*t tăng gấp 2,2 lần so với người phẫu thuật cắt toàn bộ hoặc gần toàn bộ tuyến giáp. Bệnh nhân không dùng 131I có tỷ lệ ch*t tăng gấp 2 lần sau 10 năm và tăng gấp 3 lần sau 25 năm (so với người đã dùng 131I loại bỏ u). Nguy cơ ung thư tái phát ở nam cao hơn ở nữ gấp 2 lần và ở người có đa ổ cao hơn người có 1 ổ gấp 1,7 lần.
Bảng. Các giai đoạn bệnh của khối u hạch di căn và tỷ lệ sống sót ở người lớn bị ung thư giáp biệt hóa (dạng nhú và nang) được điều trị thích họp dựa vào tuổi bệnh nhân, kích thước khối u tiên phát và sự xâm lấn tại chỗ của khối u (T), tổn thương hạch Lympho (N), và di căn xa (M)
Ung thư tủy giáp có tiên lượng thay đổi. Bệnh nhân bị ung thư tủy giáp tự phát thường vào thời điểm được chẩn đoán đã có hạch lympho, trong khi hàng năm sau cũng không có các di căn xa thì tỷ lệ sống 5 năm sau là 82%, sau 10 năm là 69%. Các trường hợp bệnh mang tính gia đình hoặc kết hợp với MEN typ 2a có khuynh hướng xâm lấn ít hơn, tỷ lệ sống sau 10 năm cao hơn, một phần là do phát hiện sớm hơn. Phụ nữ bị ung thư tủy giáp thì người dưới 40 tuổi có tiên lượng tốt hơn. Tỷ lệ ch*t tăng cao gấp 4,5 lẩn khi nhu mô khối u tiên phát hoặc di căn bắt màu mạnh do kháng nguyên đơn bào tủy M-1. Trái lại các khối u mà bắt màu immunoperoxidase mạnh do calcitonin thì đời sống kéo dài, thậm chí ngay cả khi có di căn.
Ung thư giáp không biệt hóa thì tỷ lệ sống sau 1 năm là khoảng 10%, sau 5 năm là khoảng 5%. Bệnh nhân có khối u hoàn toàn định khu trên MRI thì tiên lượng tốt hơn.
U lympho không Hodgkin của tuyến giáp có tiên lượng rất tốt khi được điều trị bằng tia xạ và hóa trị liệu. Bệnh nhân có u lympho định khu thì tỷ lệ sống sau 5 năm là gần 100%. ở người có cả tổn thương ngoài tuyến giáp thì tỷ lệ sống sau 5 năm là 63%. Dù sao, tiên lượng tốt hơn ở các bệnh nhân bị bệnh màng nhầy kết hợp.
Bệnh nhân mà có triệu chứng thở rít, đau và liệt dây thanh quản hoặc có xâm lấn trung thất thì khuynh hướng tiến triển xấu hơn.
Nguồn: Internet.Chủ đề liên quan:
8 bệnh nhân 8 bệnh nhân khỏi bệnh bệnh nhân Bệnh nhân khỏi bệnh ca mắc ca mắc mới Các biện pháp các cơ chống dịch dịch covid điều trị dự kiến khỏi bệnh mắc mới nâng cấp sở y tế thêm ca mắc Thêm ca mắc mới ung thưTin liên quan
- 10 loại rau củ bán đầy chợ Việt, là khắc tinh của ung thư (01/05/2024)
- Kỳ diệu loại rau có thể làm giảm nguy cơ mắc nhiều loại ung thư (09/05/2024)
- Nga nghiên cứu và thu được các chất sinh học mới có khả năng chống ung thư (01/05/2024)
- Sử dụng thịt bò không đúng cách gây nguy hiểm cho sức khỏe (01/05/2024)
- Thịt trữ trong tủ lạnh quá lâu dễ sản sinh ra chất gây hại cho cơ thể (01/05/2024)
Tin cùng chuyên mục
Tin cùng nội dung
-
Niềm vui và nụ cười nở nhiều hơn trên môi những bệnh nhi ung thư của viện Nhi Trung ương khi được nhận quà Tết từ tay Bộ trưởng Bộ Y tế Nguyễn Thị Kim Tiến chiều ngày 6/2.
-
2 công ty dược phẩm phải trả tới 6 tỉ USD do những cáo buộc che giấu nguy cơ gây ung thư bàng quang của Thuốc Actos
-
Vitamin E là chất chống ôxy hóa, có thể bảo vệ cơ thể khỏi phản ứng có hại của các gốc tự do.
-
Doxycycline là một kháng sinh nhóm cycline, từ lâu được dùng để điều trị bệnh trứng cá đỏ, viêm tiết niệu, viêm dạ dày - ruột, nhiễm Chlamydia...
-
Cao huyết áp là một chứng bệnh về tim mạch của người cao tuổi, nhất là hiện nay chế độ ăn uống đầy đủ, số người béo phì xuất hiện nhiều. Bệnh này là một trong những nguyên nhân dẫn đến đột quỵ và để lại nhiều di chứng nặng nề.
-
Trong các phương pháp điều trị bệnh cao HA, bên cạnh việc dùng Thuốc có những phương pháp mang tính cổ truyền có thể giúp mọi người phòng ngừa và điều trị tốt bệnh này.
-
Viêm bàng quang, niệu đạo là một bệnh lý rất thường gặp với các triệu chứng sốt, đau tức bụng dưới, táo bón, đái dắt, đái khó, đái buốt, đái đục hoặc có mủ,…
-
Đối với YHCT, ra mồ hôi trộm hay còn gọi là chứng Đạo hãn, nguyên nhân phần lớn do âm huyết không đầy đủ hoặc hoạt động công năng của khí bị cản trở. Bài viết cung cấp các thể điển hình của đạo hãn và một số phương pháp chữa trị.
-
Điều trị ung thư ảnh hưởng đến tất cả bộ phận của cơ thể, trong đó có răng miệng.
-
Ung thư tuyến giáp ở trẻ em là bướu nội tiết ác tính dạng đặc thường gặp thứ 3 và phổ biến nhất ở trẻ em.