Đái tháo đường: dấu hiệu triệu chứng, điều dưỡng chăm sóc nội khoa
Tin liên quan
- Bị mẹ chồng mắng xơi xơi dâu trưởng mà chỉ biết ăn trước mặt mọi người, chị vợ đáp nhẹ 1 câu mà được cả họ khen tấm tắc (27/12/2023)
- Các vòng trong thân cây gỗ cho chúng ta nhiều thông tin thú vị hơn là số tuổi của cây (29/01/2024)
- Mùa lạnh, chân có dấu hiệu này chứng tỏ gan có bệnh (04/01/2024)
- Nếu ở nhà xuất hiện những dấu hiệu này, xin chúc mừng bạn đã ở trong mảnh đất có kho báu phong thủy (05/01/2024)
- Rau mùi và nó là kẻ thù không đội trời chung, nếu ăn chung có thể nuôi tế bào ung thư (06/01/2024)
Bệnh học đái tháo đường
Đại cương
Định nghĩa:
Đái tháo đường là tình trạng tăng đường huyết mạn tính, khởi phát do các yếu tố di truyền và ngoại lai phối hợp. Đường huyết gia tăng là hậu quả do thiếu insulin hoặc do đề kháng insulin.
Tiêu chuẩn chẩn đoán đái tháo đường theo OMS (1980):

Xếp loại theo OMS:
Đái tháo đường typ I: phụ thuộc insulin.
Đái tháo đường typ II: không phụ thuộc insulin.
Đái tháo đường liên hệ suy dinh dưỡng:
Đái tháo đường tuỵ thiếu protein.
Đái tháo đường tuỵ xơ sỏi.
Các typ khác, phối hợp với một số bệnh và hội chứng:
Tổn thương tuỵ.
Các bệnh nội tiết.
Thương tổn do Thu*c hoặc hoá chất.
Bất thường insulin hoặc thụ thể insulin.
Nguyên nhân của bệnh đái tháo đường
Các nguyên nhân nguyên phát:
Đái tháo đường typ I (đái tháo đường thể phụ thuộc insulin).
Đái tháo đường typ II (đái tháo đường không phụ thuộc insulin).
Đái tháo đường typ II béo.
Đái tháo đường typ II không béo.
Đái tháo đường khởi phát ở người trẻ (MODY).
Các nguyên nhân thứ phát:
Do bệnh tuỵ: xơ tuỵ, viêm tuỵ mạn...
Do bất thường về hormon.
Bệnh nội tiết khác: to đầu chi, bệnh Basedow.
Do Thu*c và một số hoá chất.
Do bất thường về thụ thể của insulin.
Các hội chứng bất thường về gen.
Lâm sàng
Triệu chứng lâm sàng rất đa dạng. Triệu chứng chủ yếu đồng thời cũng là triệu chứng quan trọng để chẩn đoán đái tháo đường lâm sàng là tăng glucose máu, có glucose trong nước tiểu. Các triệu chứng thường gặp là ăn nhiều, uống nhiều, đái nhiều, khô miệng, khô da, mệt mỏi, gầy sút cân.
Đái tháo đường Typ 1:
Thường bắt đầu ở trẻ em hoặc ở người lớn dưới 40 tuổi. Khởi phát lâm sàng rầm rộ với dấu chứng đặc hiệu như ăn nhiều, uống nhiều, tiểu nhiều, gầy nhanh. Biến chứng cấp thường gặp là hôn mê do nhiễm toan ceton, biến chứng mạn tính là biến chứng vi mạch mắt, vi mạch thận; phụ thuộc insulin ngay từ đầu. Đái tháo đường týp I có liên quan đến yếu tố HLA, nhất là có sự hiện diện các kháng thể kháng men khử carboxyl của acid glutamic (GAD/glutamic acid decarboxylase) hay kháng thể kháng tế bào đảo.
Đái tháo đường typ I tự miễn tiềm tàng ở người trưởng thành có tiến trình huỷ hoại tế bào đảo tuỵ do tự miễn chậm, xảy ra ở người lớn tuổi, biểu hiện lâm sàng như typ 2, tiến triển chậm đến lúc phụ thuộc insulin do thiếu hụt tiết insulin gần như tuyệt đối, có kháng thể kháng GAD dương tính. Thường có phối hợp với một số bệnh tự miễn khác.
Đái tháo đường Typ 2:
Thường xảy ra ở người lớn tuổi trên 40 tuổi, có tính gia đình. Bệnh thường gặp ở người béo, sống tĩnh tại. đái tháo đường týp 2 thường không phụ thuộc insulin ngoại sinh (đề kháng insulin).
Bệnh phát triển từ từ trong nhiều năm, khởi đầu thường không rõ ràng, thể trạng béo hay bình thường. Phát hiện bệnh nhờ các biến chứng về mạch máu lớn: bệnh mạch vành, tai biến mạch máu não, tắc mạch chi, tăng huyết áp, hoặc các nhiễm khuẩn lâu lành, hoặc qua các xét nghiệm kiểm tra sức khoẻ định kỳ.
Chẩn đoán
Để chẩn đoán đái tháo đường, hiện nay người ta dùng tiêu chuẩn chẩn đoán mới của Tổ chức Y tế Thế giới (TCYTTG) năm 1998 và đã được xác định lại 2002. Chẩn đoán xác định đái tháo đường nếu có một trong ba tiêu chuẩn dưới đây và phải có ít nhất hai lần xét nghiệm ở hai thời điểm khác nhau:
Glucose huyết tương bất kỳ trong ngày ≥ 200 mg/dl (≥ 11,1 mmol/l), cộng với ba triệu chứng lâm sàng gồm: tiểu nhiều, uống nhiều, sụt cân không giải thích được.
Glucose huyết tương lúc đói ≥ 126 mg/dl (≥ 7 mmol/l) (đói có nghĩa là trong vòng 8 giờ không được cung cấp đường).
Glucose huyết tương hai giờ sau uống 75g đường là ≥ 200 mg/dl (≥ 11,1 mmol/l) nghiệm pháp dung nạp glucose bằng đường uống.
Test dung nạp glucose
Bệnh nhân nhịn đói qua đêm rồi lấy máu làm xét nghiệm. Tiếp sau đó cho bệnh uống 75 g glucose pha trong 250 ml nước uống một lần.
Test dung nạp glucose bằng đường uống được xác định như sau: ư 2 giờ sau uống glucose, nếu:
< 140 mg/dl (7,8 mmol/l) = dung nạp glucose bình thường.
≥ 140 mg/dl và < 200 mg/dl (11,1 mmol/l) = tổn thương dung nạp glucose. ≥ 200 mg/dl (11,1 mmol/l) = chẩn đoán đái tháo đường.
Test dung nạp glucose chịu ảnh hưởng của rất nhiều yếu tố:
Chế độ ăn uống, hoạt động nghỉ ngơi, bệnh tật, Thu*c men.... Vì vậy người điều dưỡng phải bảo đảm bệnh nhân được nghỉ ngơi, không dùng các loại Thu*c như Thu*c lợi tiểu, glucocorticoid, estrogen tổng hợp, phenytoin, rượu, acid nicotinic, salicylat... cũng ảnh hưởng đến đường máu.
Các yếu tố S*nh l* ảnh hưởng đến test dung nạp glucose: có thai, tuổi già, mổ cắt dạ dày. ở những người này làm test dung nạp qua đường tĩnh mạch.
Ở người có tuổi glucose máu thường cao liên quan đến nhiều yếu tố: tuổi, chế độ ăn, ít hoạt động, thiểu năng tiết insulin của tuỵ và kháng insulin.
Xét nghiệm nước tiểu
Không nên dùng để làm chẩn đoán vì có nhiều trường hợp kết quả dương tính, âm tính giả, không phản ánh bản chất của đường máu. ở người trẻ có thể có đái tháo đường do ngưỡng thận thấp hoặc ngược lại ở người già ngưỡng của thận lại cao nên ít xuất hiện đường niệu.
Xử trí
Mục tiêu chính của điều trị là nhằm bình thường hoá hoạt động của insulin và nồng độ đường máu để làm giảm các biến chứng mạch và không ảnh hưởng đến hoạt động của bệnh nhân.
Phương pháp điều trị thay đổi trong suốt quá trình bệnh lý, do những thay đổi về sinh hoạt và điều trị. Bệnh nhân cũng đóng vai trò quan trọng trong việc thực hiện các biện pháp điều trị, điều dưỡng cũng vì thế mà rất quan trọng trong việc hướng dẫn bệnh nhân.
Trong điều trị tăng đường huyết có 3 vấn đề: chế độ ăn, tập luyện và Thu*c.
Biến chứng của đái tháo đường
Biến chứng hay gặp là hạ đường máu. Gọi là hạ đường máu khi đường máu hạ xuống dưới 50 mg% (dưới 3 mmol /l). Thường xảy ra do dùng quá nhiều insulin, dùng không đúng chỉ định, ăn quá ít hoặc lao động quá nhiều. Xuất hiện 1 - 3 giờ sau dùng insulin thường, 4 - 18 giờ sau dùng insulin chậm và 18-30 giờ sau dùng protamin zinc insulin (PZI).
Chăm sóc bệnh nhân đái tháo đường
Nhận định tình hình
Khi bệnh nhân vào viện, người điều dưỡng phải nhận định bệnh nhân đái tháo đường thuộc typ I hay typ II để có kế hoạch chăm sóc thích hợp.
Nhận định qua hỏi bệnh nhân:
Để có được những thông tin cần thiết cho việc chẩn đoán điều dưỡng một cách chính xác và lập được kế hoạch chăm sóc bệnh nhân chu đáo, người điều dưỡng phải ân cần với bệnh nhân, thông cảm chia sẻ và tế nhị khi phỏng vấn người bệnh.
Bệnh nhân được phát hiện bệnh đái tháo đường từ bao giờ?
Triệu chứng xuất hiện đầu tiên là gì?
Ăn nhiều, uống nhiều, tiểu nhiều, sút cân?
Cảm giác mệt mỏi, khô miệng, khô da?
Trong thực tế, người bệnh đến bệnh viện thường chậm khi đã có biến chứng. Do vậy cần hỏi thêm:
Bệnh nhân có cảm giác rát bỏng, kiến bò, kim châm ở phần xa của chi và các ngón tay chân không?
Mắt có mờ không?
Răng đau, lung lay dễ rụng, lợi có hay bị viêm?
Các vết sây sước da thường lâu khỏi và dễ bị nhiễm trùng?
Có đau vùng trước tim?
Rối loạn tiêu hóa: thường đại tiện phân lỏng về ban đêm.
Các bệnh đã mắc và cách thức điều trị như thế nào?
Nhận định qua quan sát bệnh nhân:
Tổng trạng chung: gầy hay mập.
Khả năng vận động của bệnh nhân.
Tinh thần: mệt mỏi, chậm chạp hay hôn mê.
Da: ngứa, mụn nhọt, lở loét, có thể thấy dấu viêm tắc các vi mạch ở chi dưới.
Khi bệnh nhân quá nặng có thể quan sát được dấu hiệu của giai đoạn tiền hôn mê do đái tháo đường.
Nhận định qua thăm khám bệnh nhân:
Kiểm tra dấu hiệu sống.
Tìm dấu xơ vữa động mạch.
Đánh giá tình trạng phù.
Khám mắt: khả năng nhìn, có đục thủy tinh thể không?
Khám răng: viêm mủ chân răng, răng lung lay, rụng sớm.
Tình trạng hô hấp: khó thở, viêm phổi, lao phổi...
Tình trạng tiêu hoá: tiêu chảy do viêm dạ dày - ruột.
Tình trạng tim mạch.
Nhận định qua thu thập các dữ liệu:
Qua gia đình bệnh nhân.
Qua hồ sơ bệnh án, đặc biệt là xem các xét nghiệm và các Thu*c đã sử dụng.
Chẩn đoán điều dưỡng
Qua phỏng vấn, quan sát, thăm khám và thu thập các dữ liệu, một số chẩn đoán điều dưỡng có thể có ở bệnh nhân đái tháo đường như sau:
Ăn nhiều do đái tháo đường.
Uống nhiều, tiểu nhiều do tăng áp lực thẩm thấu.
Tê tay chân và cảm giác kiến bò do viêm thần kinh ngoại biên.
Nguy cơ hạ đường máu do sử dụng insulin.
Lập kế hoạch chăm sóc
Người điều dưỡng thu thập được các thông tin cần thiết để có được các chẩn đoán về điều dưỡng. Từ đó, xác định các nhu cầu thiết của bệnh nhân đái tháo đường và lập ra kế hoạch chăm sóc.
Chăm sóc cơ bản:
Để bệnh nhân nghỉ ngơi, nằm ở tư thế dễ chịu nhất.
Buồng bệnh phải yên tĩnh, thoáng mát, sạch sẽ.
Giải thích và trấn an cho bệnh nhân và gia đình.
Có kế hoạch hằng ngày ăn uống, dùng Thu*c.
Vệ sinh sạch sẽ hằng ngày.
Theo dõi tình trạng hạ đường máu và các dấu hiệu sinh tồn.
Thực hiện y lệnh:
Tiêm insulin dưới da đúng liều, đúng giờ và luôn phải đổi vùng tiêm.
Sử dụng Thu*c uống sulfamid chống đái tháo đường.
Làm các xét nghiệm cơ bản: đường máu, đường niệu, chuyển hoá cơ bản.
Theo dõi:
Dấu hiệu sinh tồn: mạch, nhiệt, huyết áp, nhịp thở.
Tình trạng hạ đường huyết.
Tình trạng sử dụng Thu*c và các biến chứng do Thu*c gây ra.
Các biến chứng của đái tháo đường.
Giáo dục sức khoẻ:
Bệnh nhân và gia đình cần biết được các nguyên nhân, triệu chứng lâm sàng và biến chứng, các yếu tố thuận lợi, cụ thể:
Phòng phải thoáng mát và sạch sẽ.
Giữ ấm về mùa đông.
Có chế độ ăn uống, nghỉ ngơi, tập thể dục điều độ.
Sử dụng các Thu*c hạ đường huyết theo hướng dẫn.
Theo dõi, ngăn ngừa các biến chứng.
Thực hiện kế hoạch chăm sóc
Đặc điểm của bệnh đái tháo đường là có rất nhiều biến chứng, chẩn đoán xác định bằng xét nghiệm đường máu và đường niệu. Bệnh nhân đến bệnh viện phần lớn khi đã có biến chứng. Vì vậy, công tác chăm sóc hạn chế các biến chứng là vấn đề hết sức quan trọng giúp bệnh nhân nhanh chóng hồi phục.
Thực hiện các chăm sóc cơ bản:
Để nằm nghỉ ngơi thoải mái, tránh suy nghĩ, lo lắng. Đặc biệt ở bệnh nhân có đường máu 300 mg % (16,5 mmol/l) hoặc ceton niệu.
Đạt được cân nặng lý tưởng, chống béo. Sụt cân là dấu hiệu duy nhất của việc điều trị kết quả đái tháo đường typ II, duy trì tình trạng cân lý tưởng cũng là vấn đề quan trọng.
Chế độ ăn: đảm bảo chế độ ăn cho người bệnh đái tháo đường để kiểm soát tốt đường máu và duy trì cân nặng của người bệnh.
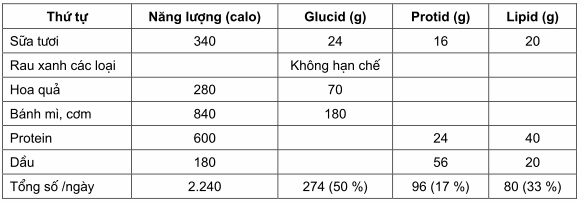
Glucid: phải giảm số lượng, thay đổi tuỳ từng bệnh nhân do thể trạng gầy, béo, hoặc tính chất làm việc. Tổng số calo trong ngày khoảng 2240 calo.
Chế độ ăn: phụ thuộc vào tuổi, cân nặng bệnh nhân.
Tuổi trẻ < 40 tuổi: 42 Kcalo/kg.
Tuổi > 40 tuổi: 32 Kcalo/kg.
Thành phần: glucid 50%; lipid: 33% và protid: 17%.
Bữa ăn nên chia như sau:
Bữa sáng: 33%.
Bữa trưa: 35%.
Bữa tối: 17%.
Bữa nửa đêm: 15%.
Với bệnh nhân đái tháo đường typ I (kinh điển) tránh bị tăng glucid, nên cho bệnh nhân ăn miến dong và các chất xơ để bệnh nhân đỡ đói, tránh táo bón. Thức ăn sống và cứng ít gây tăng đường máu hơn thức ăn nghiền, loãng, nấu chín.
Bảng. Thành phần của một số thức ăn.
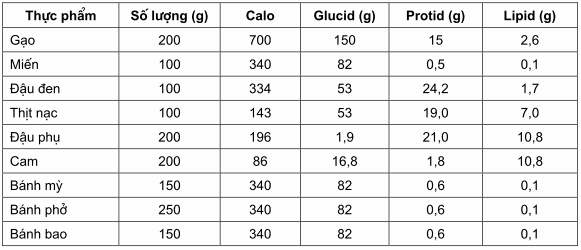
Bảng. Bảng chuyển đổi hàm lượng calo ở một số thực phẩm hay gặp.
Vệ sinh hàng ngày: người bị mắc bệnh đái tháo đường luôn bị đe doạ bởi những biến chứng khó tránh trong cuộc sống hằng ngày, rất dễ nhiễm khuẩn nên người điều dưỡng hàng ngày phải giúp bệnh nhân (nếu bệnh quá nặng) làm những công việc: đánh răng miệng, rửa mặt, bệnh nhân phải được vệ sinh da sạch sẽ, tắm gội bằng xà phòng và nước sạch, những chỗ sây sước phải luôn được giữ vệ sinh sạch sẽ. Mụn nhọt, lở loét hàng ngày phải được thay băng sạch sẽ, khô ráo và tránh bị nhiễm trùng, thay quần áo hàng ngày (quần áo, ra giường phải được sấy hấp...) và thay ra trải giường hàng ngày để phòng tránh nhiễm khuẩn da.
Người điều dưỡng cần chăm sóc theo dõi không những trong thời gian bệnh nhân nằm viện mà ngay cả khi bệnh nhân đã ra viện.
Thực hiện y lệnh:
Thu*c tiêm, Thu*c uống (điều quan trọng là phải đúng theo thời gian và liều lượng đã quy định).
Thu*c tiêm insulin, liều đầu tiên 0,6-0,7 đơn vị/kg/ngày.
Các liều sau dựa vào đường máu. Trung bình 5-10 đơn vị /ngày, tăng dần cho đến khi kiểm soát được đường máu 140 mg %.
Phân chia liều và thời gian cho đúng.
Khi tiêm insulin dưới da cần phải luôn thay đổi vùng tiêm (vì tổ chức vùng tiêm dễ bị thoái hoá mỡ làm cho vùng tiêm không ngấm Thu*c).
Mỗi mũi tiêm cách nhau 5 cm, không tiêm một chỗ quá 3 lần. Kéo da lên 1 cm và tiêm thẳng góc vào nếp da Thu*c uống sulfamid chống tăng đường huyết (biguanid, glibenclamid, glycazid); Thu*c kháng sinh, các vitamin, các Thu*c điều trị biến chứng.
Thực hiện các xét nghiệm: đường máu, nghiệm pháp tăng đường máu, đường niệu, protein niệu, bilan lipid...
Soi đáy mắt, điện tâm đồ...
Theo dõi:
Theo dõi mạch, nhiệt độ, huyết áp và nhịp thở ngày 2 lần, bệnh nhân nặng có thể đo theo giờ và kẻ biểu đồ vào bảng theo dõi.
Theo dõi phát hiện sớm các biểu hiện của biến chứng như nhiễm khuẩn, dù nhẹ như viêm răng lợi, vết xước ở da, tay, chân, vùng tỳ đè nhiều dễ gây ra loét (khi bệnh nặng phải trở mình 1-2 giờ một lần, xoa bóp vùng đó để máu nuôi dưỡng).
Theo dõi các triệu chứng toàn thân: mệt mỏi, chán ăn, tiêu chảy, tri giác... để kịp thời đề phòng hôn mê do glucose huyết. Lưu ý một số triệu chứng của hạ đường máu có thể xảy ra cần theo dõi để xử trí cho bệnh nhân:
Khi đường máu hạ nhanh thì hệ thống thần kinh giao cảm bị kích thích sản xuất ra adrenalin gây ra các triệu chứng: vã mồ hôi, run tay chân, mạch nhanh, trống ngực và bứt rứt.
Nếu đường máu hạ chậm thì thần kinh trung ương bị ức chế gây: nhức đầu, lẫn lộn, thay đổi cảm xúc, mất trí nhớ, tê lưỡi và môi, líu lưỡi, đi lảo đảo, nhìn đôi, chóng mặt, co giật hôn mê, tế bào não có thể có những vùng tổn thương vĩnh viễn.
Theo dõi tình trạng nhiễm toan ceton để xử trí kịp thời. Một số triệuchứng của nhiễm toan ceton như sau:
Bệnh nhân mất nước nặng như: da, niêm mạc khô.
Sốt, mạch nhanh, huyết áp hạ.
Dấu hiệu thần kinh như mất cảm giác, co giật, liệt nhẹ nửa người. Xét nghiệm có natri máu tăng, đường máu tăng.
Theo dõi cân nặng hàng tháng.
Theo dõi, giám sát bệnh nhân thực hiện chế độ ăn và uống đúng theo y lệnh (đảm bảo sao cho lượng glucid giảm đúng liều lượng). Dựa vào xét nghiệm để có thể điều chỉnh chế độ ăn, uống.
Theo dõi đường máu, đường niệu.
Theo dõi các vùng tiêm có bị thoái hoá mỡ không vì vậy luôn phải thay đổi vùng tiêm.
Giáo dục sức khoẻ cho bệnh nhân và gia đình:
Phát hiện bệnh khi còn ở giai đoạn tiền lâm sàng bằng cách xét nghiệm đường huyết và đường niệu trong cộng đồng để có thể giúp cho bệnh nhân điều chỉnh chế độ ăn khi có rối loạn về các xét nghiệm trên, không cần dùng Thu*c mà vẫn lao động và công tác bình thường.
Khi bệnh nhân đã nằm viện nên tuyên truyền cho họ hiểu được tầm quan trọng của chế độ ăn và cách sử dụng bảng chuyển đổi thức ăn.
Giáo dục cho bệnh nhân thể dục, lao động, luyện tập rất cần thiết trong điều trị tăng đường huyết vì làm giảm béo và làm giảm acid béo tự do, tăng tuần hoàn và cơ lực, làm giảm biến chứng xơ vữa, tăng lipoprotein có tỷ trọng cao (HDL), làm giảm triglycerid và cholesterol.
Tuy nhiên cần lưu ý khi bệnh nhân có đường máu 300 mg % hoặc ceton niệu, không được tập thể dục hoặc lao động nặng mà phải nghỉ ngơi.
Những người béo phì nên ăn một chế độ ăn ít calo so với những người bình thường và cũng được theo dõi kỹ hơn về các xét nghiệm đường máu và đường niệu. Tránh làm việc quá sức, xúc cảm mạnh khi bệnh nhân còn biểu hiện nhẹ.
Giáo dục cho bệnh nhân biết được các biến chứng dễ xảy ra và nhất là biến chứng nhiễm khuẩn, đề cao vấn đề vệ sinh cá nhân, vệ sinh da để tránh biến chứng.
Những người trong gia đình cần được theo dõi bằng xét nghiệm để phát hiện bệnh sớm.
Vấn đề hôn nhân: 2 người đều mắc bệnh đái tháo đường không nên kết hôn.
Đánh giá quá trình chăm sóc
Tình trạng bệnh nhân sau một thời gian điều trị, thực hiện các kế hoạch chăm sóc và so sánh với nhận định ban đầu khi bệnh nhân vào viện để đánh giá tình hình hiện tại.
Các kết quả xét nghiệm: đường máu, đường niệu để đánh giá tiến triển của bệnh, điều chỉnh liều lượng Thu*c và có kế hoạch chăm sóc thích hợp.
Các dấu hiệu sinh tồn đã được theo dõi và ghi chép đầy đủ.
Các biến chứng của bệnh có giảm đi hay nặng lên.
Vấn đề thực hiện chế độ ăn uống.
Đánh giá lượng nước vào ra hàng ngày.
Việc chăm sóc điều dưỡng có được thực hiện đầy đủ, đáp ứng yêu cầu của một bệnh nhân đái tháo đường hay không?
Cần bổ sung những điều còn thiếu vào kế hoạch chăm sóc.
Nguồn: Internet.Tin liên quan
- Cơ thể có 2 dày, 1 mỏng chứng tỏ tuổi thọ tăng cao, người lớn tuổi cũng yên tâm sống khỏe (09/12/2023)
- Hướng dẫn chăm sóc sức khỏe cung hoàng đạo Nhân Mã (26/12/2023)
- Ngồi, nằm hay đứng sau khi ăn để tốt cho sức khỏe? (09/12/2023)
- Sau khi phụ nữ 45 tuổi, 6 thể trạng này có thể là dấu hiệu của thời kỳ mãn kinh, vì vậy bạn cần cảnh giác hơn (17/12/2023)
- Sự thật về căn bệnh bí ẩn tất cả các phi hành gia đặt chân đến Mặt trăng đều mắc, không ai thoát nổi (09/12/2023)
Tin cùng chuyên mục
Tin cùng nội dung
-
Bỏng nắng thường xuất hiện trong vòng vài giờ tiếp xúc, gây đau, đỏ, sưng và có thể phồng rộp ở da. Bỏng nắng có thể gây nhức đầu, sốt và mệt mỏi
-
Các liệu pháp dinh dưỡng giúp bệnh nhân ung thư cải thiện, duy trì chất lượng cuộc sống và tăng khả năng hồi phục bệnh.
-
Việc ăn uống bằng miệng luôn là tốt nhất nếu có thể. Tuy nhiên, một số bệnh nhân có thể không có đủ dinh dưỡng qua đường miệng vì các vấn đề liên quan đến bệnh ung thư hoặc việc điều trị ung thư. Một số loại Thu*c giúp tăng cảm giác thèm ăn có thể được sử dụng.
-
Khi ung thư hay việc điều trị ung thư gây ra tác dụng phụ ảnh hưởng đến việc ăn uống bình thường, những thay đổi là cần thiết để cung cấp đủ dinh dưỡng cho bệnh nhân. Thu*c có thể được dùng để kích thích khẩu vị.
-
Từ bỏ thói quen hút Thuốc và các sản phẩm từ Thuốc lá là cách duy nhất để làm giảm đáng kể nguy cơ mắc bệnh cho bản thân và những người thân yêu của bạn. Dù rất khó để từ bỏ, hàng triệu người đã làm được. Tiếp theo bài viết “Từ bỏ thói quen hút Thuốc”, trong phần này, chúng tôi xin đưa ra một số gợi ý giúp bạn đối phó với những vấn đề thường gặp trong quá trình cai nghiện Thuốc lá. Các phương pháp này cũng có thể áp dụng với những người sử dụng Thuốc lá ở dạng khác (nhai, hít).
-
Theo ghi nhận của Hiệp hội về Lão hóa, khoảng hai phần ba những người chăm sóc bệnh nhân vẫn phải làm việc bên ngoài. Hãy cân bằng giữa công việc và việc chăm sóc bệnh nhân.
-
Nếu người thân của bạn vẫn còn trong giai đoạn đầu của bệnh sa sút trí tuệ, có thể họ chưa cần nhiều sự chăm sóc. Điều tốt nhất bạn có thể làm ở giai đoạn này là tìm hiểu về bệnh sa sút trí tuệ.
-
Người đối diện có thể thấy rõ cúp áo ngực mấp mô sau lớp áo phông của bạn; luôn thấy có vết lằn áo trên da, dây áo hay bị rơi khỏi vai... là lúc bạn nên thay áo lót.
-
Răng của trẻ bắt đầu phát triển dưới nướu trước cả khi chúng ta có thể nhìn thấy. Khoảng 6 tháng sau khi trẻ sinh ra, bạn có thể nhìn thấy chiếc răng đầu tiên. Đó chỉ mới là bước khởi đầu cho những nụ cười sẽ đi theo suốt cả đời người.
-
Những triệu chứng bệnh nha khoa phổ biến.