Bỏng: dấu hiệu triệu chứng, chẩn đoán điều trị ngoại khoa
Tin liên quan
- Bệnh viện Đa khoa Trung ương Cần Thơ đạt chứng nhận bạch kim về điều trị đột qụy (12/05/2023)
- Dịch Covid-19: Dự kiến thay đổi về cách ly, điều trị (15/05/2023)
- Giúp bệnh nhân K thêm vui, sớm khỏe (22/05/2023)
- Không được từ chối cấp cứu bệnh nhân trong dịp nghỉ lễ (28/04/2023)
- Nhịn ăn điều trị K đại tràng, bệnh nhân bị hội chứng refeeding (09/06/2023)
Đại cương
Bỏng là một chấn thương gặp trong cả thời bình và thời chiến. Trong chiến tranh tỷ lệ bỏng chiếm từ 3-10% tổng số người bị thương.
Ở Mỹ một năm theo báo cáo có hơn 2 triệu người bị bỏng, trong đó khoảng 100.000 người phải nhập viện. Ở các nước công nghiệp phát triển cứ khoảng 100.000 dân cần 0,2-0,5 giường bệnh cho bỏng.
Tùy theo điều kiện ở từng nơi người ta có thể xây dựng các cơ sở chuyên chữa bỏng dưới nhiều hình thức: trung tâm điều trị bỏng, khoa bỏng trong một bệnh viện, đơn vị điều trị bỏng trong khoa Ngoại.
Tác nhân và phân loại bỏng
Tác nhân gây bỏng ở nước ta trong những năm gần đây
Bỏng do sức nóng ướt chiếm từ 53- 61%.
Bỏng do sức nóng khô từ 27-32%.
Phía bắc gặp bỏng do vôi tôi nóng 10,4-11,6% Bỏng do hoá chất từ 2,6-8%. Bỏng điện từ 3,3-4%.
Phân tích tác nhân gây bỏng theo lứa tuổi người ta thấy như sau:
Sức nóng khô: Người lớn gặp nhiều hơn trẻ em.
Sức nóng ướt: Trẻ em gặp nhiều hơn người lớn.
Bỏng do hoá chất: Chủ yếu gặp ở người lớn.
Bỏng do điện: Tỷ lệ giữa trẻ em và người lớn tương đương nhau.
Phân loại độ sâu
Bỏng nông
Bỏng độ 1: Viêm da cấp vô khuẩn.
Bỏng độ 2: Bỏng biểu bì.
Bỏng độ 3: Bỏng trung bì.
Bỏng sâu
Bỏng độ 4: Bỏng toàn bộ lớp da.
Bỏng độ 5: Bỏng các lớp sâu dưới lớp cân nông.
Cách tính diện tích bỏng
Dựa vào 3 cách tính:
Luật số 9 của Wallace.
Gan bàn tay người bị bỏng.
Các con số 1, 3, 6, 9, 18.
Ở trẻ em cách tính như sau:
Phần cơ thể Tuổi | Đầu mặt cổ % | Hai đùi % | Hai cẳng chân % |
1 | 17 | (-4) 13 | (-3) 10 |
5 | (-4) 13 | ( 3) 16 | ( 1) 11 |
10 | (-3) 10 | ( 2) 18 | ( 1) 12 |
15 | (-2) 8 | ( 1) 19 | ( 1) 13 |
Các thời kỳ của bỏng
Thời kỳ đầu
Chấn thương bỏng gây ra các rối loạn chức phận trong cơ thể và các phản ứng toàn thân để tự bảo vệ và tự phục hồi. Tùy mức độ tổn thương (diện tích và độ sâu), tùy theo vị trí và trạng thái cơ thể mà xuất hiện trạng thái bệnh lý khác nhau.
Cả quá trình từ khi bị bỏng đến khi khỏi, có thể phát sinh ra những rối loạn toàn thân và biến đổi tại vết bỏng, biểu hiện bằng các hội chứng bệnh lý xuất hiện có tính chất quy luật được gọi là “bệnh bỏng”.
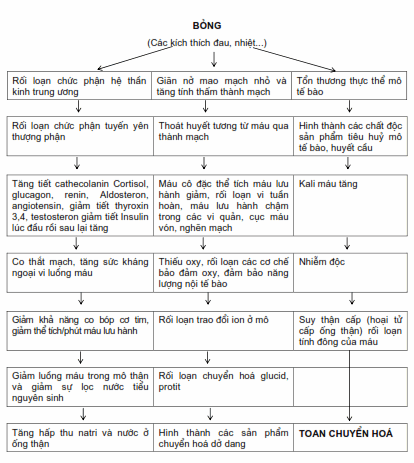
Khi bị bỏng bệnh nhân bị đau đớn nhiều. Tại vùng bị bỏng các mạch máu nhỏ giãn nở, tính thấm thành mạch tăng, dịch huyết tương thoát qua thành mạch vào khoảng kẽ xuất tiết ra diện bỏng dưới hình thức nốt phỏng. Thể tích máu lưu hành giảm do thoát dịch huyết tương nhiều. Sự thoát dịch cao nhất ở giờ thứ 8-12 sau bỏng và kéo dài đến 48 giờ. Có rối loạn vi tuần hoàn, dòng máu lưu hành chậm trong các vi quản, xuất hiện các đám tụ vón giữa dòng chảy làm bít mao mạch.
Khi bị bỏng sâu do tác dụng của nhiệt huyết cầu bị loãng. Nếu diện bỏng sâu trên 40% diện tích cơ thể sự hủy hồng cầu từ 30-40% tổng thể tích hồng cầu lưu hành. Tất cả các điểm kể trên dẫn tới thiếu oxy máu, thiếu oxy mô tế bào, giảm hệ chuyển vận oxy. Cùng với các rối loạn cân bằng nước, điện giải, cân bằng kiềm toan xuất hiện các rối loạn tính đông của máu giảm khả năng co bóp của cơ tim, rối loạn chuyển hoá.
Nếu không được cứu chữa kịp thời và đúng thì các rối loạn bệnh lý nêu trên như một vòng luẩn quẩn tiến triển ngày một nặng thêm từ sốc mức độ nhẹ hoặc vừa chuyển sang nặng dẫn đến sốc không hồi phục
Sốc bỏng
Tỷ lệ sốc bỏng
Diện bỏng sâu càng nhiều tỷ lệ gặp sốc bỏng càng cao.
Diện bỏng chung | Tỷ lệ bị sốc % | Diện bỏng sâu | Tỷ lệ bị sốc% |
Dưới 10 % | Thường không sốc | Dưới 10 % | 8 % |
10-29 | 20 % | 10-29 | 75 % |
30-49 | 74 | 30-39 | 97 |
Trên 50 | 91,7 | Trên 40 | 100 |
Liên quan tỷ lệ sốc với chỉ số Frank G.
< 30 đv: 5%.
30 -55: 44%.
56 -120: 80 - 90%.
> 120: 100%.
Cùng mức tổn thương bỏng nhưng người già và trẻ nhỏ tỷ lệ sốc bỏng cao hơn ở người lớn. Trẻ nhỏ < 3 tuổi diện tích bỏng từ 3 - 5% nhất là bỏng ở mặt có thể sốc. Ở trẻ em diện tích bỏng 10 -12 % có nguy cơ xuất hiện sốc bỏng do đó cần chú ý điều trị dự phòng sốc cho kịp thời.
Các triệu chứng của sốc bỏng
Các biểu hiện | Sốc nhẹ | Sốc vừa | Nặng và rất nặng |
1. Diện tích bỏng chung | 15 -39 | 40 -69 | >70 |
2. Diện tích bỏng sâu | 5 -10 | 16 -29 | >20 - 30 |
3. Chỉ số Frank G | 30 - 69 | 70 - 109 | >110 |
4. Thể tích huyết tương lưu hành | Giảm 21% | Giảm tới 34% | Giảm tới 46% |
5. Trạng thái toàn thân | Tỉnh, khát kêu đau vật vã | Tỉnh, khát, mệt, kêu đau, giãy dụa, lạnh, thờ ơ giảm cảm giác, co giật tím tái | Tỉnh hoặc thờ ơ, giãy dụa, hôn mê, đồng tử giãn, giảm hoặc mất cảm giác, có co giật, tím tái ở trẻ con |
6. Da niêm mạc | Nhợt nhạt | Nhợt nhạt, khô | Nhợt nhạt, có đám da màu xám, ra mồ hôi lạnh |
7. Mạch/ phút | 100 - 130 | 110 - 140 | 120 -200 yếu |
8 H.A.Đ.M | 90/60 -100/85 và 80/70 | 70/40 - 80/70 và60/30 | < 65/40 0 |
9. H.A.T.M.T.Ư. | 80 -40 | 40 -20 | 20 - 0 tĩnh mạch ngoại vi xẹp |
10. Nhịp thở/ Phút | 20 -24 | 25 -35 | Ngáp cá ở giai đoạn cuối |
11. Nhiệt độ | 36,5 -37,4 | 36 -37 và 38,5-39 | 34,5 -36,5 và 38 -40 |
12. Nôn | Hiếm thấy | Thường thấy | Nôn nhiều chất nôn có máu đen hoặc tươi |
13. Chướng bụng | Không | Nhẹ | Nặng, khó thở, giãn dạ dày cấp |
14. Nước tiểu/24h | 450 -1000 | 300 -400 | Thiểu niệu và vô niệu |
15. Thời gian diễn biến của sốc | 2 -24 giờ | 18 -36 giờ | 24 -72 giờ |
16 Xét nghiệm máu | HC 3,4 -4,6 triệu | 4,3 -7 triệu/mm | 1,9-8,4 triệu có huỷ huyết và thiếu máu xuất hiện từ ngày thứ 2, 3 |
17. X.N nước tiểu | Bình thường | Có thể thấy Albumin | Albumin 150 -240 cã H.C,B.C, trô h¹t, ®¸i m¸u - Hb |
18. Tỷ trọng | 1,025-1,020 | 1,020 -1,018 | < 1,020- 1,018 |
Suy thận cấp
Suy thận cấp ngoài thận: Chức năng bài tiết của thận vẫn còn.
Suy thận cấp trong thận: Xuất hiện muộn → hoại tử cấp ống thận.
Các biểu hiện | Suy thận cấp ngoài thận | Suy thận cấp trong thận |
Tỷ trọng nước tiểu | > 1,018 | < 1,018 |
Độ thẩm thấu nưíc tiÓu | 350 - 5 00 vµ > 500 | 300 vµ < 300 |
Natri nưíc tiÓu (mmol) | < 15 | >15 - 20 |
Cặn lắng nước tiểu | Trụ hình hạt nhỏTrụ hình keo dạng | Trụ hình hạt lớnHC, Hb, tế bào ống thận |
Chỉ số bài tiết uré | 80 - 200 | < 80 -100 |
Chỉ số bài tiết Uré được tính như sau:
(Nồng độ ure niệu)/(Nồng độ ure máu) = (Số lượng nước tiểu 24 giờ)/100
Nếu chỉ số y < 200: Rối loạn chức năng thận.
< 80: Có hoại tử cấp ống thận.
< 10: Tổn thương rất nặng ở ống thận.
Thủng loét cấp ống tiêu hoá
Bệnh nhân có biểu hiện nôn chướng bụng, đau bụng, chất nôn có phân hoặc máu. Thủng loét cấp ống tiêu hoá có thể gặp ở ngày thứ hai sau bỏng với bụng căng, đau, nhiệt độ tăng. Khi đó cần chú ý để không bỏ sót biến chứng này.
Tràn máu phế nang
Gặp ở bỏng đường hô hấp, có thể xuất hiên sau 12 giờ bị bỏng, biểu hiện ho ra máu tươi, nghe phổi ran nổ, thở nông, nhanh khó thở
Thời kỳ thứ hai
Nhiễm độc bỏng cấp
Xuất hiện từ ngày thứ hai đến ngày thứ 15 sau bỏng do hấp thu vào máu kháng nguyên bỏng. Các kháng nguyên này có trong máu 6-24 giờ sau khi bị bỏng. Sự xuất hiện của các kháng thể tự thân kháng tổ chức tại nhu mô các nội tạng sẽ gây hại tế bào nhu mô gan, thận, phổi nên dẫn tới rối loạn về chức phận và loạn dưỡng. Sự tích tụ các kháng thể sẽ làm tăng quá trình mẫn cảm của bệnh nhân bỏng đối với sản phẩm phân rã tế bào với độc tố của vi khuẩn.
Quá trình hoại tử bỏng làm xuất hiện các men tiêu protein được giải phóng từ các tế bào bị tổn thương, bị thiếu oxy.
Sốt do hấp thu mủ
Cơ thể bị nhiễm độc do hấp thu vào máu các sản phẩm của quá trình viêm mủ, các độc tố của vi khuẩn. Bệnh nhân trong tình trạng sốt cao, thiếu máu tiến triển dần dần xuất hiện các loét điểm tì.
Biến chứng gặp trong thời kỳ thứ hai:
Nhiễm khuẩn huyết: Thường gặp ở bệnh nhân có diện bỏng sâu 10% và hoại tử ướt. Vi khuẩn tại vết bỏng có thể tới 100 trong 1gr mô hoại tử, vượt quá hàng rào chống đỡ tại chỗ xâm nhập vào tổ chức kế cận. Khi sức đề kháng của cơ thể với nhiễm khuẩn bị suy sụp vi khuẩn vào máu và bạch mạch gây nhiễm khuẩn mao mạch. Các tạng biến loạn nặng, tế bào nhu mô thận, gan, tim phổi hình thành các ổ loét hoại tử nhỏ rải rác trong nhu mô các tạng.
Khi bị sốc nhiễm khuẩn, huyết áp động mạch hạ thấp, mạch nhanh, yếu, nhiệt độ giảm, tinh thần u ám, truỵ tim mạch, rối loạn đông máu, tiêu sợi huyết cấp. Khi có nhiễm khuẩn huyết, tại vết bỏng diễn biến xấu, nhiều dịch tiết mủ mùi hôi nhiều màng giả bẩn.
Thời kỳ thứ ba
Do cơ thể mất nhiều Protein qua vết bỏng (dịch mủ máu, dịch xuất tiết) quá trình dị hoá tăng và có rối loạn quá trình đông máu, rối loạn thứ phát các hệ chức năng toàn thân, rối loạn tiêu hoá, bệnh nhân không muốn ăn do đó cơ thể phải sử dụng các nguồn Protein dự trữ để tái tạo mô hạt.
Nếu bệnh nhân không được nuôi dưỡng tốt, truyền máu, truyền dịch đạm đầy đủ, không được ghép da che phủ diện bỏng kịp thời bệnh nhân sẽ bị suy kiệt.
Biến chứng trong thời kỳ thứ 3:
Có thể gặp phế viêm, hoại thư phổi, viêm màng tim, viêm cơ tim, loét cấp Curling ống tiêu hoá, viêm thận, viêm bàng quang, sỏi tiết niệu,viêm gan, viêm thoái hoá Amyloide thận, nhiễm nấm Canđia albican. Ở trẻ em có thể gặp rụng răng, viêm tai giữa cấp tính
Thời kỳ thứ tư
Nếu mô hạt được phủ kín, tổn thương thiếu da do bỏng được tái tạo phục hồi các rối loạn về chưc phận cơ thể, các biến đổi xuất hiện ở các nội tạng bắt đầu được phục hồi dần trở lại. Với diện bỏng sâu từ 5-10% diện tích, cơ thể phục hồi trong một thời gian đòi hỏi từ 1 tháng đến 3,4 tháng. Một số trường hợp bỏng nặng xét nghiệm máu thấy bạch cầu còn cao, còn tình trạng thiếu máu. Ở một số người bệnh vẫn tồn tại các biểu hiện bệnh lý nội tạng gan, thận, nội tiết.
Di chứng cục bộ bao gồm sẹo xơ sẹo phì đại, sẹo loét lâu liền, sẹo lồi, sẹo dính, sẹo co kéo gây bán trật khớp. Nếu bỏng ở mặt di chứng để lại khuyết tật vành tai, mi mắt, miệng, lỗ mủi. Những sẹo co kéo ở các vùng vận động, các sẹo loét nứt nẻ nhiễm khuẩn kéo dài nếu không được điều trị phẫu thuật sớm và nếu để tiến triển nhiều năm trên nền sẹo loét thì ung thư có thể xuất hiện.
Điều trị
Sơ cứu tại chỗ
Loại trừ nhanh nguyên nhân gây bỏng:
Tìm cách dập lửa, cởi ngay quần áo bị cháy hoặc bị nước sôi ngấm vào. Nếu bị bỏng điện phải tìm mọi cách cắt luồng điện, kéo người bị nạn ra khỏi vùng nguy hiểm làm hô hấp nhân tạo, xoa bóp tim ngoài lồng ngực...Nếu bị bỏng trong các đám cháy lớn, phải tìm cách đưa người bị nạn đến ngay chỗ thoáng khí, theo dõi tình trạng thở của nạn nhân, hút sạch đờm, bảo đảm lưu thông khí.
Khi bị bỏng do acid cởi bỏ quần áo giày dép, dùng nhiều nước lạnh dội vào vùng bỏng hoặc ngâm vùng bỏng vào nước để hòa loãng nồng độ acid, thời gian trên 15 phút. Có thể dùng nước xà phòng, nước vôi 5% để trung hòa acid. Nếu bị bỏng kiềm trung hòa bằng acid acetic 6%, acid boric 3%, có thể dùng nước lạnh, dấm, nước đường 20%.
Đối với tổn thương bỏng
Ngâm nước lạnh để giảm đau và dự phòng sốc. Theo Thomas C. King và J. M Zimnerman 1965, ngay sau khi bị bỏng nếu ngâm lạnh ở nhiệt độ 22-300C từ 5 phút đến 2 giờ thấy kết quả giảm độ bỏng sâu, giảm đau, ức chế tính thấm mao mạch. Việc ngâm lạnh phải làm sớm trong 30 phút đầu mới có kết quả, nếu sau 45 phút không có tác dụng.
Sau ngâm lạnh băng ép vừa vùng bỏng. Băng ép có tác dụng làm hạn chế sự phát triển của nốt phỏng, hạn chế được sự thoát dịch. Không nên bôi bất kỳ chất gì lên vùng bỏng (trừ bỏng do hóa chất xử trí theo chất gây bỏng).
Giảm đau
Bất động vùng bỏng.
Phong bế novocain dung dịch 0,25% ở vùng gốc chi bị bỏng.
Sử dụng Thu*c giảm đau: Có thể sử dụng hỗn hợp Thu*c Promedol 2% từ 1-2ml, Dimedrol 2% từ 1-2ml, Pipolphen 2,5 từ 1-2ml. Ba thứ trộn lẫn tiêm bắp. Sau khi tiêm từ 10-15 phút bệnh nhân giảm đau, còn có tác dụng kháng Histamin, chống nôn.
Uống dịch thể sớm
Cho uống Oresol hoặc dung dịch tự pha gồm muối ăn 5,5gr Natri bicarbonat 4gr Glucose 100gr pha trong một lít nước (24 giờ uống từ 1- 2 lít).
Ủ ấm
Ngưới bị bỏng rộng có sốc bỏng thường bị rét run cần phải ủ ấm nhưng không để nhiệt độ cao quá 370C sẽ làm mất nước thêm dưới dạng bốc hơi. Không được vận chuyển bệnh nhân đang sốc hoặc đe dọa sốc. Một biện pháp dự phòng sốc bỏng là để người bệnh nghỉ ngơi yên tĩnh ở chỗ thoáng khí. Sau đó căn cứ vào diện bỏng dự kiến sự phát triển sốc bỏng, tiên lượng diễn biến của bệnh bỏng, phân loại chọn lọc để chuyển lên tuyến điều trị.
Điều trị sốc bỏng
Mục đích của chửa sốc bỏng nhằm
Giảm đau đớn cho người bệnh.
Phục hồi khối lượng máu lưu hành, phục hồi các rối loạn điện giải, chống nhiễm acid và tình trạng thiểu niệu.
Phòng và chửa các rối loạn về hô hấp thân nhiệt, tiêu hóa.
Việc làm cụ thể
Đánh giá tổn thương bỏng, tổn thương phối hợp, mức độ sốc và tiên lượng (phải khám toàn thân, khám tổn thương làm bảng theo dõi sốc).
Theo dõi huyết áp động mạch, huyết áp tĩnh mạch trung ương, nhịp thở, thân nhiệt, đặt ống thông niệu đạo để theo dõi số lượng nước tiểu, phải theo dõi tình trạng chung rét run, mồ hôi, nôn, chướng bụng, đồng tử, phản xạ, trạng thái tinh thần.
Làm các xét nghiệm công thức máu, Hematocrit glucose, dự trữ kiềm, phân loại nhóm máu.
Nước tiểu: Tỉ trọng, urê, điện giải, albumin, cặn lắng.
Ở sốc nặng cho thở oxy, nếu có chướng bụng đặt sonde dạ dày hút, nếu đe dọa ngạt thở cần mở khí quản cho kháng sinh toàn thân.
Nên cho bệnh nhân nằm ở buồng vô khuẩn, tôn trọng nguyên tắc vô trùng khi tiêm truyền tĩnh mạch kéo dài, cho huyết hanh chống uốn ván, các loại sinh tố B, C.
Phục hồi khối lượng máu lưu hành phục hồi các rối loạn điện giải
Có nhiều công thức để bổ sung dịch thể nhưng cần nắm một số công thức chính như sau:
Công thức EVANS
Dịch keo 1ml x kg (cân nặng) x % (diện tích bỏng).
Điện giải 1ml x kg (cân nặng) x % (diện tích bỏng) Huyết thanh ngọt đẳng trương 2000ml ở người lớn.
Công thức BROOKE
Dịch keo 0,5ml x kg (cân nặng) x % (diện tích bỏng).
Điện giải 1,5ml x kg (cân nặng) x % (diện tích bỏng) Huyết thanh ngọt đẳng trương 2000ml ở người lớn.
Tốc độ truyền 8 giờ đầu 1/2 khối lượng dịch truyền, 8 giờ tiếp 1/4 và 8 giờ sau 1/4; ngày thứ 2 có thể sử dụng bằng 1/2 hay 3/4 khối lượng của ngày đầu.
Công thức BASTER: 24 giờ đầu truyền Ringerlactat 4ml x kg (cân nặng) x % (diện tích bỏng).
24 giờ sau: Huyết thanh ngọt đẳng trương 2000ml (người lớn) và huyết tương hoặc dịch keo tính theo diện tích bỏng.
Nếu bỏng 40-50% truyền 250-500ml Nếu bỏng 5-70% truyền 500-800ml Nếu bỏng > 70% truyền 800-1000ml.
Nếu thiểu niệu và vô niệu dùng các dung dịch lợi niệu như manitol 15% từ 200-400ml Hypsulfit Natri 30% 30ml. Lasix 0,04g (2ml).
Chưa nhiễm acid chuyển hóa: Natri bicacbonat 5% 1 ngày từ 200-300ml đối với trường hợp sốc bỏng rộng và rất nặng.
Khi xét nghiệm máu thấy mức Natri máu thấp dùng huyết thanh mặn đẳng trương 0,9%, Ringer lactat, huyết thanh mặn ưu trương 10% (50 - 1000ml), lượng Natri bổ sung cho 24 giờ trong sốc bỏng nặng và rất nặng khoảng 300-700 mEq để giữ mức natri máu trên 135 mEq/lít.
Khi có hội chứng Kali máu cao, dùng huyết thanh ngọt ưu trương 10% cùng Insulin (50g glucose cần 12-14 đơn vị Insulin) phải điều trị để mức kali máu không cao hơn 6 mEq/lít đồng thời cho lợi niệu.
Sử dụng các biện pháp điều trị khác
Giảm đau: Pantopon hoặc Promedol dung dịch 2% 2ml
Thu*c kháng Histamin, chống nôn: Dimedrol hoặc Diprasin 2,5% 2ml.
Trợ tim mạch, thở oxy...
Giảm tính thấm thành mạch chống oxy hóa hổ trợ cho chuyển hóa tế bào vitamin C 5% x 1ml 2-3 lần/ngày.
Các phương pháp phẫu thuật điều trị bỏng
Phẫu thuật loại bỏ các tổ chức hoại tử bỏng
Mài bỏ lớp hoại tử nông (Lorthior J. Và cộng sự)
Bệnh nhân được gây mê. Mài bằng dụng cụ hình dũa tròn chạy với tốc độ 30.000 vòng/phút thường áp dụng cho hoại tử bỏng nông. Sau mài lấy bỏ hoại tử để bệnh nhân nằm ở buồng riêng vô khuẩn theo dõi. Phục hồi dịch thể, dùng kháng sinh, vacin.
Nhược điểm: Gây mất máu khi mổ đễ hình thành các khối máu tụ tại vùng mổ.
Cắt bỏ từng lớp tổ chức hoại tử (Mecker 1956)
Gây mê, dùng dao lạng da có định mức chiều sâu loại dao lấy da chạy điện lấy bỏ từng lớp tổ chức hoại tử cho đến khi có máu mao mạch chảy ra thì thôi. Như vậy sau khi mổ diện bỏng còn xen kẽ tổ chức hoại tử với tổ chức lành.
Chỉ định: Để chẩn đoán độ sâu khi chưa rõ ràng hoặc để loại bỏ hoại tử sớm ở trung bì sâu.
Cắt bỏ toàn bộ lớp hoại tử bỏng
Là phẫu thuật do Xilms đề xuất 1901 đối với bỏng sâu < 10% diện tích cơ thể, việc cắt lọc toàn bộ hoại tử bỏng cùng với việc ghép da sớm đưa lại kết quả tốt giảm biến chứng nhiễm khuẩn rút ngắn thời gian điều trị.
Chỉ định: Khi hoại tử khô và chẩn đoán độ sâu đã rõ ràng. Không mổ sớm khi vết thương bỏng đang viêm cấp. Khi vùng hoại tử ở mặt, da đầu. Thời gian tiến hành tốt nhất từ ngày thứ 3 đến ngày thứ 7 sau bỏng.
Đối với bỏng điện gây hoại tử da, cơ gân xương cần mổ sớm. Khi bệnh nhân thoát khỏi sốc một cách ổn định.
Đối với diện bỏng rộng độ sâu lớn việc cắt bỏ hoại tử sớm tiến hành từng đợt cách nhau 4-5 ngày và dùng da đồng loại, dị loại phủ xen kẽ với da tự thân. Nếu tình trạng bệnh nhân không cho phép dùng Thu*c làm chóng rụng hoại tử bỏng để có thể ghép da sớm.
Rạch hoại tử bỏng
Chỉ định: Khi đám hoại tử khít chặt quanh cơ thể hoặc thân người gây cản trở tuần hoàn hoặc làm cho khó thở.
Khi bỏng sâu toàn bộ các khối cơ lớn có nguy cơ phát sinh nhiễm khuẩn kỵ khí.
Kỹ thuật: Rạch nhiều đường dọc hoặc rạch theo kiểu ô cờ.
Phẫu thuật lấy bỏ hoại tử xương:
Bỏng lửa, bỏng điện có thể khoan, đục, lấy bỏ phần xương bị ch*t.
Đối với xương sọ nên khoan nhiều lỗ cách nhau 15-20mm đường kính lỗ khoan từ 3-8mm khoan đến lớp xương chảy máu lấm tấm ra là được.
Cắt cụt chi bị hoại tử bỏng
Chỉ định: Khi chi thể bị bỏng toàn bộ các lớp nhất là khi khối cơ của chi bị hoại tử bỏng không còn khả năng giữ lại.
Khi có nhiễm khuẩn kị khí (hoại thư sinh hơi) cắt cụt chi tiến hành khi thoát khỏi sốc chẩn đoán độ sâu đã rõ ràng.
Phẫu thuật ghép da điều trị vết thương bỏng
Ghép da thích hợp
Chủ yếu là da bản thân hoặc da anh chị em sinh đôi cùng trứng. Loại da này sống vĩnh viễn trên nền ghép.
Ghép da mảnh nhỏ kiểu Reverdin, Davis Ianovitch: Ít dùng trong bỏng rộng, có thể dùng cho bỏng ở bàn ngón tay, mỏm cụt ngón tay.
Nhược điểm:
Vùng lấy da để lại sẹo xấu.
Không ghép diện tích rộng.
Kết quả thẩm mỹ và chức năng kém.
Olliet Thiersch: (0,2-0,25mm) Rất mỏng da dễ sống, chỗ lấy da không để lại sẹo, có thể lấy nhiều lần tại một chỗ (cách nhau 3-4 tuần) cùng một chỗ.
Ghép da có định mức chiều sâu (Lagrot Humby): Chiều dày các mảnh da từ 0,25-0,5- 0,6mm. Diện tích lấy da phụ thuộc vào vùng da lành. Những trường hợp bỏng sâu diện tích có thể lấy nhiều lần. Đối với các trường hợp bỏng sâu diện tích lớn có thể lấy da nhiều lần cùng ở một chỗ. Cần tận dụng tốt vùng da lành còn lại (có thể lấy ở mu chân, tay, da đầu) trong điều kiện đủ da để ghép, dùng các mảnh lớn dày vừa (0,4-0,5mm) vừa đảm bảo tốt chức năng và thẩm mỹ. Có thể khía da hình mắt lưới để tăng diện tích mảnh ghép và để thoát dịch, máu ứ đọng dưới mảnh ghép.
Ghép da kiểu Wolfe-Krause: (0,8-1mm) có ưu điểm tốt cả về chức năng và thẩm mỹ chịu đựng được ở các vùng tì đè và vận động, nên được chỉ định cho ghép ở mặt, cổ, bàn tay và vùng khớp.
Nhược điểm: Khó sống nếu không được bất động tốt. Nơi lấy da nếu rộng phải ghép da mỏng.
Ghép da không thích hợp
Mảnh ghép chỉ sống trên nền ghép được một thời gian sau đó sẽ bị đào thải các loại da nặng bao gồm da đồng loại, dị loại. Việc ghép da không thích hợp trong bỏng được dùng để phủ tạm thời diện tổ chức hạt quá lớn để kết hợp với việc ghép da tự thân.
Ghép vạt da có cuống, ghép vạt da cơ bằng vi phẫu thuật.
Nguồn: Internet.Tin liên quan
- Hướng dẫn điều trị Covid-19 tại nhà (17/04/2023)
- Làm gì khi trẻ bị tay chân miệng? (10/04/2023)
- Số ca mắc Covid-19 tại thành phố Hồ Chí Minh tăng nhẹ (17/04/2023)
- Triệu chứng và cách phòng bệnh cúm A khi thời tiết chuyển mùa (30/03/2023)
- Triệu chứng và cách phòng bệnh sán dây bò (05/04/2023)
Tin cùng chuyên mục
Tin cùng nội dung
-
Cơ thể cần thêm năng lượng và chất dinh dưỡng để lành vết thương, chống nhiễm trùng và phục hồi sau phẫu thuật. Nếu bệnh nhân bị thiếu hoặc suy dinh dưỡng trước khi mổ, quá trình hồi phục có thể gặp trở ngại.
-
Khi ung thư hay việc điều trị ung thư gây ra tác dụng phụ ảnh hưởng đến việc ăn uống bình thường, những thay đổi là cần thiết để cung cấp đủ dinh dưỡng cho bệnh nhân. Thu*c có thể được dùng để kích thích khẩu vị.
-
Từ bỏ thói quen hút Thuốc và các sản phẩm từ Thuốc lá là cách duy nhất để làm giảm đáng kể nguy cơ mắc bệnh cho bản thân và những người thân yêu của bạn. Dù rất khó để từ bỏ, hàng triệu người đã làm được. Tiếp theo bài viết “Từ bỏ thói quen hút Thuốc”, trong phần này, chúng tôi xin đưa ra một số gợi ý giúp bạn đối phó với những vấn đề thường gặp trong quá trình cai nghiện Thuốc lá. Các phương pháp này cũng có thể áp dụng với những người sử dụng Thuốc lá ở dạng khác (nhai, hít).
-
Doxycycline là một kháng sinh nhóm cycline, từ lâu được dùng để điều trị bệnh trứng cá đỏ, viêm tiết niệu, viêm dạ dày - ruột, nhiễm Chlamydia...
-
Cao huyết áp là một chứng bệnh về tim mạch của người cao tuổi, nhất là hiện nay chế độ ăn uống đầy đủ, số người béo phì xuất hiện nhiều. Bệnh này là một trong những nguyên nhân dẫn đến đột quỵ và để lại nhiều di chứng nặng nề.
-
Trong các phương pháp điều trị bệnh cao HA, bên cạnh việc dùng Thuốc có những phương pháp mang tính cổ truyền có thể giúp mọi người phòng ngừa và điều trị tốt bệnh này.
-
Viêm bàng quang, niệu đạo là một bệnh lý rất thường gặp với các triệu chứng sốt, đau tức bụng dưới, táo bón, đái dắt, đái khó, đái buốt, đái đục hoặc có mủ,…
-
Đối với YHCT, ra mồ hôi trộm hay còn gọi là chứng Đạo hãn, nguyên nhân phần lớn do âm huyết không đầy đủ hoặc hoạt động công năng của khí bị cản trở. Bài viết cung cấp các thể điển hình của đạo hãn và một số phương pháp chữa trị.
-
Điều trị ung thư ảnh hưởng đến tất cả bộ phận của cơ thể, trong đó có răng miệng.
-
Những triệu chứng bệnh nha khoa phổ biến.