Các bước trong xử trí bệnh nhân đái tháo đường
Tin liên quan
- Báo động người dưới 45 tuổi mắc đái tháo đường (12/05/2023)
- Bệnh nhân đái tháo đường bị hôn mê: Nguyên nhân phổ biến là gì ? (18/02/2023)
- Hỗ trợ chăm sóc sức khỏe trẻ em mắc bệnh đái tháo đường (30/05/2023)
- Những loại thực phẩm âm thầm làm tăng nguy cơ mắc đái tháo đường (12/05/2023)
- Trẻ hóa bệnh đái tháo đường (20/02/2023)
Khám để chẩn đoán
Bất cứ dấu hiệu nào của bệnh cảnh lâm sàng cho thấy có sự mất mẫn cảm của cơ quan cuối với insulin, như béo phì đều cần phải được xác định. Trong tiền sử gia đình cần ghi lại không chỉ về những trường hợp đái tháo đường của các thành viên khác trong gia đình mà còn lứa tuổi bắt đầu có quan hệ với béo phí hay không, có cần dùng insulin hay không. Những yếu tố khác làm tăng nguy cơ bệnh tim như tiền sử hút Thu*c, tăng huyết áp hay tăng lipid máu hoặc sử dụng Thu*c Tr*nh th*i cần phải được ghi lại.
Chẩn đoán cận lâm sàng khi có tư liệu về nồng độ glucose lúc đói trên 126mg/dl hoặc nồng độ sau bữa ăn cao kéo dài trên 200mg/dl và có hay không ceton niệu kèm với glucose niệu. Đo glycohemoglobin có ích trong việc đánh giá hiệu quả điều trị trong tương lai. Một số linh hoạt trong điều trị lâm sàng là thích hợp khi mà đái tháo đường ở người già với tăng đường huyết gần ranh giới.
Hướng dẫn chăm sóc chân hoặc các rối loạn mạch máu
Vệ sinh chân
Rứa chân hàng ngày bằng xà phòng mềm và nước ấm. Làm khô kẽ giữa các ngón chân bằng áp lực. Không nên xoa xát mạnh vì nó có thể làm bong lớp da mỏng.
Khi chân đã được làm khô, xoa dầu thực vật để giữ cho chúng mềm, ngăn những sự va chạm quá mức, loại bỏ chất bẩn, và phòng da bị khô. cần chăm sóc để tránh sự mềm yếu của bàn chân.
Nếu chân trở nên mềm vả yếu, xoa với cồn một tuần một lần.
Khi xoa chân, luôn luôn xoa đến đầu ngón chân. Nếu có giãn tĩnh mạch chân, xoa bóp chân phải rất nhẹ nhàng, không bao giờ xoa bóp cang chân.
Nếu móng chân bị giòn và khô, làm chúng mềm bằng cách nhúng chúng vào nước ấm có pha 1 thìa cà phê borat natri, lau sạch quanh móng bẳng que gỗ cam. Nếu móng dài quá, giũa chúng bằng ván mài.
Giũa chúng thẳng qua vả không ngắn hơn tổ chức phần mềm nằm ở dưới của ngón chân. Không bao giờ cắt góc cùa móng. (Cần thông báo cho người chuyên chữa bệnh bàn chân nếu bệnh nhân bị đái tháo đường).
Mang giầy gót thấp bằng da mềm ôm vừa bàn chân. Giầy phải có phần ngón rộng để không gây áp lực, vừa với phần cong, ôm vừa gần cổ chán. Chỉ đi giầy mới nửa giờ - một giờ trong ngày đầu tiên và mỗi ngày sau tăng một giờ. Đi tất ấm, dày, lỏng.
Điểu trị chai và sừng chân
Chai và sừng chân lả do ma sát và sức ép, phần lớn là do giầy và tất không vừa. Đi giầy vừa khít chân sẽ không gây ma sát và lực ép.
Để loại bỏ sừng hay chai chân thừa, ngâm bàn chân trong nước ấm sử dụng xà phòng mềm trong khoảng 10 phút, sau đó lau sạch tổ chức thừa bằng khăn mặt hay giũa. Không nên xé rách nó ra. Trong hoàn cảnh nào cũng không để da bị kích thích.
Không cắt chai vả sừng chân. Nếu cần quan tâm đến chúng thì khám người chuyên trị bệnh chân sẽ an toàn hơn.
Phòng ngừa sự tạo thành sừng ở dưới gót chân bằng (a) luyện tập như là quay hay co duỗi ngón chân nhiều lần trong ngày; (b) kết thúc mỗi bước ở phần ngón chân chứ không ờ phần gót; (c) đi giầy không quá ngắn và gót không cao.
Những trợ giúp trong điều trị tổn thương tuần hoàn (bàn chân lạnh)
Không sử dụng Thu*c lá ở bất cứ dạng nào. Thu*c lá làm co mạch máu và do đó làm giảm tuần hoàn.
Giữ ấm, mang quần áo vả tất ấm. Lạnh làm co mạch máu và giảm tuần hoàn.
Không mang nịt vòng quanh làm ép vào mạch máu và giảm dòng máu.
Không ngồi vắt chéo chân vì có thể ép vào động mạch ở cẳng chân và cắt đứt dòng máu tới bàn chân.
Nếu bộ đồ giường không tiện lợi, đặt gối dưới ga ở chỗ đặt bàn chân trên giường.
Không bôi bất cứ Thu*c nào lên bàn chân mà không có chỉ dẫn của bác sĩ. Một sô Thu*c quá mạnh đối với chân có tuần hoàn kém.
Không sử dụng nhiệt dưới dạng nước nóng, chai nước nóng hoặc đệm nóng mà chưa có sự ưng thuận của thầy Thu*c. Ngay cà nóng vừa có thể làm tổn thương da nếu tuần hoàn kém.
Nếu bàn chân ẩm hay bệnh nhân có xu hướng phát triển bàn chân lực sĩ, cần thoa bột phòng ngừa lên bàn chán, tất và giầy hàng ngày. Thay đổi giầy và tất ít nhất ngày một lần hoặc nhiều hơn.
Điều trị các vết trẩy da
Sơ cứu ban đầu thích hợp vô cùng quan trọng, thậm chí cả những tổn thương bề ngoải nhỏ. Khám bác sĩ ngay lập tức khi có bất kỳ ửng đỏ, phồng rộp, đau hay sưng. Bất kỳ một vết rách da nào cũng có thể bị loét hay hoại thư nếu như không được bác sĩ điều trị đúng.
Bệnh nấm da (bàn chân lực sĩ), bắt đầu bằng bong da vả ngứa ờ giữa các ngón chân hoặc mất màu và dầy các ngón chân, cần được bác sĩ hay người chuyên chữa bàn chân điều trị.
Tránh sử dụng các chất kháng khuẩn gây kích thích như cồn iod.
Sau khi có bất kì tổn thương nào, che vùng tổn thương bằng gạc tiệt trùng càng nhanh càng tốt. Gạc đó có thể mua ở hiệu Thu*c. Nếu cần giữ chắc gạc thì chỉ nên dùng bằng giấy tốt hoặc bằng xeluoza (băng Scotch).
Kê cao chẵn khi chưa che vết thương thì tránh sử dụng chân càng nhiều càng tốt.
Các căn cứ đánh giá chủ yếu bao gồm triglycerid, cholesterol toàn phần và HDL - cholesterol huyết tương lúc đói, điện tâm đồ, xét nghiệm chức năng thận, nhịp mạch ngoại biên và khám thần kinh, khám chân và mắt giúp cho phương hướng đánh giá về sau.
Giáo dục bệnh nhân (luyện tập tự điều trị)
Do đái tháo đường là một rốì loạn kéo dài, giáo dục bệnh nhân và gia đình có lẽ là bổn phận quan trọng nhất của người thầy Thu*c chăm sóc ban đầu. Những người điều trị bệnh tốt nhất và bị ảnh hưởng rất rõ rệt bởi stress môi trường xung quanh, luyện tập, chế độ ăn và nhiễm khuẩn là bản thân bệnh nhân và gia đình họ.’’Chương trình giảng dạy” cần gồm cả những lời giải thích của bác sĩ và y tá về bản chất của đái tháo đường và nguy hiểm tiềm tàng trước mắt và lâu dài của nó và họ có thể nhận biết sớm việc phòng và điều trị như thế nào. Tầm quan trọng của việc thử đường trong máu mao mạch cần được nhân mạnh, hướng dẫn thực hiện phép thử chính xác và ghi lại các kết quả thu được. Hơn nữa, cần cung cấp các thuật toán cho bệnh nhân để họ có thể điều chỉnh thời gian, liều insulin, lượng thức ăn và luyện tập tương ứng với giá trị glucose máu ghi được để kiểm soát đường huyết tối ưu. Mục đích kiểm soát đường huyết cần được nâng lên thích hợp ở những bệnh nhân già do họ có nguy cơ cao nhất nếu bị hạ đường huyết và được lợi về lâu dài ít nhất từ việc kiểm soát đường huyết cứng nhắc, cần tuyên truyền hiểu biết về vệ sinh cá nhân, bao gồm hướng dẫn chi tiết về chăm sóc chân cũng như hướng dẫn riêng về ăn kiêng và điều trị hạ đường huyết đặc hiệu. Cần nói cho bệnh nhân về những tổ chức cộng đồng như Hiệp hội đái tháo đường là nơi có thể phục vụ nguồn cung cấp kiến thức liên tục. Cuối cùng, phải thật nỗ lực thuyết phục những người hút Thu*c mới bị đái tháo đường từ bỏ thói quen hút Thu*c bởi vì những bệnh nhân không hút Thu*c ít bị bệnh ở mạch máu ngoại vi lớn và bệnh suy võng mạc hơn.
Tự theo dõi đường huyết
Bệnh nhân tự theo dõi đường huyết đã cải thiện được việc kiểm soát đường huyết. Tự theo dõi đường huyết đặc biệt có ích cho những người đái tháo đường dễ bị tổn hại, tức là những người cố gắng kiểm soát đường ở mức “lý tưởng” như trong thời gian thai nghén, những bệnh nhân có ít hoặc không có cảnh báo sớm về cơn hạ đường huyết và những bệnh nhân có rối loạn chức năng bàng quang do bệnh thần kinh đái tháo đường hoặc tổn thương ngưỡng của thận với glucose. Tự theo dõi đường huyết được khuyến cáo cho tất cả các bệnh nhân đái tháo đường điều trị bằng insulin. Các chuyên gia nhất trí rằng việc tự theo dõi đường huyết và sử dụng nó chính xác là làm phát triển dữ liệu giúp thực hiện các quyết định không chính thức hàng ngày cũng như để xác định khi có hoàn cảnh khẩn cấp. Nó đặc biệt có giá trị như là một công cụ giáo dục và rèn luyện làm tăng sự hiểu biết của bệnh nhân và gia đình họ. Giá trị của việc tự theo dõi phụ thuộc vào độ chính xác của kết quả thu được, cần hướng dẫn cho bệnh nhân thao tác chính xác, cẩn thận, định cỡ chính xác, không lệ thuộc giá tiền của các mảnh giấy đo, để giữ kết quả chính xác và đặc biệt là phản ứng như thế nào với nồng độ đường huyết cao hoặc thấp ở mức không chấp nhận được với thao tác điều trị thích hợp. Tự theo dõi đường huyết đã chứng tỏ là một công cụ lâm sàng hiệu quả và an toàn, có thể cải thiện việc kiểm soát đường huyết ở các bệnh nhân làm đúng kĩ thuật.
Điều trị ban đầu
Việc điều trị cần phải được định rõ trên cơ sở typ đái tháo đường và nhu cầu riêng biệt của từng bệnh nhân. Tuy nhiên, những nguyên tẳc chung nhất định cần được phác thảo cho các trạng thái tăng đường huyết của các typ khác nhau.
Bệnh nhân typ 2 béo phì
Typ bệnh nhân đái tháo đường hay gặp nhất là không phụ thuộc insulin có béo phì và tăng đường huyết do mất mẫn cảm với insulin lưu hành ở hàm lượng bình thường hoặc tăng lên.
Giảm trọng lượng
Điều trị trực tiếp theo hướng giảm cân, và kê đơn chế độ ăn chỉ là một biện pháp theo hướng đó. Thay đổi cách sống để quen với ăn kiêng và tăng hoạt động thể lực để tiêu hao năng lượng đều là điều kiện cần thiết. Trị bệnh có thể đạt được bằng cách giảm dự trữ mỡ với hệ quả là phục hồi sự nhạy cảm của tổ chức với insulin, nhưng việc làm giảm cân khó thực hiện được và giữ vững trọng lượng sau khi giảm cân còn khó hơn với phương pháp điều trị hiện tại của chúng ta đái tháo đường cùng với các yếu tố nguy cơ thêm vào của nó thúc đẩy bệnh nhân đái tháo đường cố gắng hơn trong việc làm giảm cân.
Các Thu*c hạ đường huyết
Cả insulin và sulfonylurea đều không được chỉ định để điều trị dài hạn cho bệnh nhân béo phì kèm đái tháo đường nhẹ. Chương trình giảm cân có thể bị đảo lộn bởi phản ứng hạ đường huyết thực sự hoặc tưởng tượng và tăng cân là một biến chứng hay gặp. Đơn trị liệu bằng acarbose, metformin hay troglitazon có thể có ích cho bệnh nhân béo phì kèm đái tháo đường nhẹ nếu đòi hỏi được trị liệu bởi vì chúng không liên quan tới tăng cân hay hạ đường huyết do Thu*c.
Các Thu*c uống như metformin, troglitazon và sulfonylurea có vai trò trong điều trị bệnh nhân béo phì có đái tháo đường vừa, gây ra đái đêm, thị giác kém, hoặc viêm âm hộ *m đ*o do nấm Candida. Tiêm insulin có thể là cần thiết nếu thử kết hợp điều trị ngắn hạn (vài tuần hay vài tháng) bằng các Thu*c ụống khác hoặc insulin có thể được chỉ định để giảm bớt các triệu chứng cho đến khi việc hạn chế calo đồng thời dẫn đến giảm cân có thể xảy ra.
Kết hợp sulfonylurea với bồi phụ insulin không có tác dụng làm giảm nhu cầu insulin hoặc cải thiện việc kiểm soát đường huyết ở những bệnh nhân đái tháo đường typ 1 mà chức năng tế bào tụy β không còn sót lại. Mặt khác, bệnh nhân typ 2 có cải thiện đường huyết nhẹ bằng chế độ kết hợp sulfonylurea và insulin nhưng kết quả đó có thể đạt được bằng insulin trị liệu duy nhất. Hiện tại không có sự ủng hộ chung cho việc kết hợp điều trị bằng sulfonylurea với insulin cho bệnh nhân typ 2. Một nghiên cứu trong nhóm bệnh nhân đái tháo đường typ 2 kèm theo béo phì mà sulfonylurea không có tác dụng cho thấy chế độ sử dụng insulin NPH lúc đi ngủ (liều trung bình 40 - 50 đơn vị) cộng liều glipizide tối đa (20 mg 2 lần một ngày) có thể đưa đường huyết về gần bình thường trong một năm nghiên cứu. Tuy nhiên, nhiều chuyên gia về đái tháo đường khuyến cáo ngừng sulfonylurea khi bệnh nhân đáp ứng kém với liều tối đa và thay đổi ngay với insulin trị liệu đơn độc. Trọng trường hợp bệnh nhân typ 2 đòi hỏi dùng nhiều insulin quá mức. Trên 100 đơn vị/ngày - nên xem xét cách nhìn hợp lý về việc thêm troglitazon liều 400 - 600 mg/ngày hơn là kê liều insulin cao hơn cùng với theo dõi enzym gan.
Bệnh nhân không béo phì
Ở bệnh nhân đái tháo đựờng không béo phì, tăng đường huyết từ nhẹ tới nặng thường do sự chống lại của tế bào β với kích thích glucose. Điều trị dựa vào việc giảm insulin nhẹ typ 2 hay typ 1 nhẹ có thuyên giảm một phần hay nặng, với nhiễm toan ceton.
Điều trị bằng ăn kiêng
Nếu tăng đường huyết nhẹ có thể phục hồi kiểm soát trao đổi chất về bình thường bằng ăn kiêng hạn chế các đường đơn nhiều lần với thành phần calo đủ để giữ trọng lượng lý tưởng. Việc hạn chế các chất béo bão hoà và cholesterol là rất đúng đắn.
Các Thu*c uống hạ đường huyết
Khi điều trị bằng chế độ ăn kiêng không đủ để điều chỉnh sự tăng đường huyết, điều trị thử bằng sulfonylurea thường thành công trong việc làm giảm glycohemoglolin xuống dưới 9,5%. Một khi liều của một trong những sulfonylurea mạnh đạt ngưỡng trên được khuyến cáo ở bệnh nhân tuân theo chỉ dẫn mà không giữ được glucose máu lúc đói dưới 140 mg/dL trong ngày, cần phải thử kết hợp điều trị với metformin (đến 850 mg, 2 hoặc 3 lần một ngày). Sự kết hợp này có hiệu quả đến 50% trường hợp mà sulfonylurea không có hiệu quả. Nếu tăng đường huyết lúc đói trên 140 mg/dL dai dẳng, ADA khuyến cáo điều trị bằng insulin.
Điều trị đái tháo đường typ 1 bằng insulin
Những bệnh nhân cần insulin trị liệu trước tiên phải được điều trị trong điều kiện ăn kiêng tối ưu và hoạt động hàng ngày bình thường. Ở bệnh nhân đái tháo đường typ 1, thông tin và lời khuyên dựa trên kết quả thu được của DCCT cần cho thấy lợi thế của tiêm insulin nhiều lần trong ngày kết hợp với tự theo dõi đường huyết. Nếu để cố gắng giữ đường huyết ở gần bình thường thì đo glucose niệu chưa đủ mà cần đo glucose máu tĩnh mạch ít nhất là một lần một ngày để tránh phản ứng hạ đường huyết thường xuyên.
(1) Các hỗn hợp Insulin chia liều thông thường
Thời gian biểu liều lượng ban đầu điển hình cho bệnh nhân nặng 70kg sử dụng 2200 kcal chia làm sáu hay bảy lần là 10 đơn vị insulin thường và 15 đơn vị insulin NPH vào buổi sáng, 5 đơn vị insulin thường và 5 đơn vị insulin NPH vào buổi tối. Nồng độ glucose máu tĩnh mạch buổi sáng là thước đo hiệu quả của insulin NPH sử dụng vào tối trước đó. Nồng độ glucose máu buổi trưa phản ánh hiệu quả của insulin thường buổi sáng; và nồng độ đường lúc 5 giờ chiều và 9 giờ tối thể hiện hiệu quả tương ứng của inSulin NPH buổi sáng và insulin thường buổi tối. Một bệnh nhân được tuyên truyền đúng cần được hướng dẫn cách điều chỉnh liều insulin bằng cách theo dõi mẫu đường huyết và tương quan nó với thời gian tác dụng ước chừng và thời điểm tác dụng mạnh nhất sau khi tiêm những chế phẩm insulin khác nhau. Điều chỉnh để sửa chữa các dạng tăng đường huyết cần bao gồm các lựa chọn sau, hoặc riêng biệt hoặc phối hợp: biến đổi chế độ ăn và chương trình luyện tập và thay đổi liều insulin hay thời gian sử dụng trước bữa ăn.
(2) Điều trị tích cực bằng Insulin
Trong phần lớn các trường hợp đái tháo đường typ 1, hỗn hợp insulin ở liều chia thông thường không thể giữ đường huyết gần bình thường mà không gây hạ đường huyết, đặc biệt vào ban đêm, và có thể cần đến hoặc bỏ liều insulin vừa buổi tối và thêm phần của nó lúc đi ngủ. Thí dụ, 10 đơn vị insulin thường trước bữa tối, và 6 đơn vị insulin NPH lúc đi ngủ thường hiệu quả hơn chế độ chia liều thông thường nói ở trên. Liều insulin thường trước bữa ăn cần được chọn để cứ mỗi 10 - 15g carbohydrat được bảo đảm bởi 1 đơn vị insulin. Với bảng các chất dinh dưỡng hiện có, việc tính toán carbohydrat thức ăn cần được hướng dẫn cho tất cả các bệnh nhân được điều trị tích cực bằng insulin.
Trong các trường hợp khi mà hạ đường huyết xảy ra bất ngờ vào ban ngày hay ban đêm, việc thay đổi hay làm chậm hấp thu dự trữ lớn dưới da chứa cả insulin thường và insulin NPH đều có thể là yếu tố dẫn dắt. Giảm kích cỡ và đặc tính chỗ dự trữ bằng cách sử dụng các liều nhỏ insulin thường xuyên hơn (thí dụ: 3 lần/ngày, trước bữa ăn), với một lần tiêm insulin chậm vào lúc đi ngủ là có ích nhất, làm giảm tần số hạ đường huyết và mức độ nghiêm trọng cứa nó ở những bệnh nhân cố gắng giữ đường huyết gần bình thường. Chế độ sử dụng như vậy trở nên thuận tiện hơn với sự xuất hiện dụng cụ tiêm hình bút và cho phép linh hoạt hơn nhiều về kiểu thức ăn và ăn kiêng so với điều trị thông thường bằng hỗn hợp insulin chia liều.
Insulin lispro là Thu*c thay thế an toàn hơn và thuận tiện hơn nhiều so với insulin thường để sử dụng trước bữa ăn trong điều trị tích cực bằng insulin lispro. Trong nghiên cứu so sánh insulin thường với insulin lispro, liều insulin hàng ngày và nồng độ hemoglobin A1c là tương đương nhưng Insulin lispro cải thiện sự kiểm soát đường huyết sau bữa ăn, làm giảm các cơn hạ đường huyết và tạo sự tiện lợi hợn cho bệnh nhân so với insulin thường. Tuy nhiên, do thời gian tác dụng của nó tương đối ngắn (không quá 3 - 4 giờ), cần tiêm hai mũi insulin cực chậm cách nhau 12 giờ hoặc những liều nhỏ insulin tác dụng vừa kèm theo với mỗi lần tiêm trước bữa ăn để tránh tăng đường huyết trước bữa ăn tiếp theo hay ăn nhẹ trước khi đi ngủ. Ngoài thành phần carbohydrat thức ăn, tác dụng của chất béo đồng thời ăn vào cần được xem xét là một yếu tố để xác định liều lượng insulin cần thiết để kiểm soát sự tăng đường huyết trong và ngay sau bữa ăn. Với thành phần carbohydrat thấp và lượng chất béo cao, nguy cơ hạ đường huyết do insulin lispro tăng lên trong vòng hai giờ sau bữa ăn. Khi người đái tháo đường typ 1 nặng 65 kg ăn bữa ăn chứa thành phần carbohydrat chuẩn và thành phần chất béo từ thấp tới vừa, có thể bắt đầu chế độ sử dụng insulin lispro, với liều tiêm sau đó 5 - 20 phút trước bữa ăn và được điều trị dựa trên nồng độ đường huyết đích.
Bảng. Ưu điểm và nhược điểm của các chế độ điều trị đái tháo đường typ 1 bằng Insulin
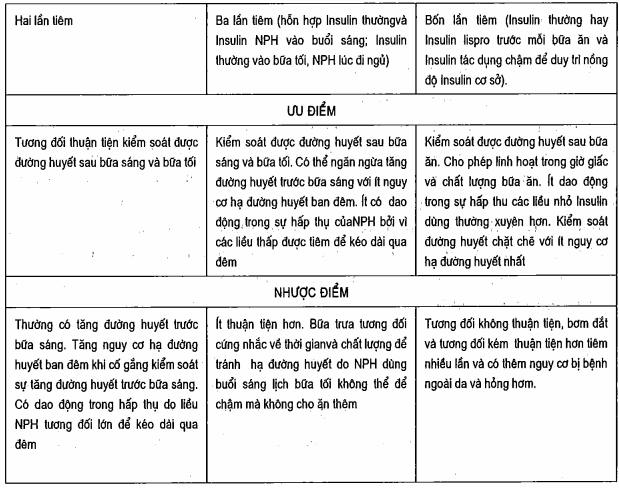
Do insulin lispro đạt nồng độ huyết thanh cao nhất rất nhanh sau khi tiêm dưới da nên thường cần những liều nhỏ hơn so với insulin thường của người. Insulin NPH tiêm nhiều lần (hoặc insulin cực chậm hai lần một ngày) có thể cùng bơm tiêm với insulin lispro.
Đôi khi có những bệnh nhân không chấp nhận tiêm nhiều lần insulin và ưa chuộng tiêm truyền dưới da liên tục bằng bơm Insulin vòng - mở xách tay. Bơm này đòi hỏi phải đặt kim 48 giờ một lần.
(3) Điều trị tăng đường huyết lúc sáng sớm trong đái tháo đường typ 1
Một trong những khó khăn trong điều trị bệnh nhân đái tháo đường typ 1 là việc xác định điều chỉnh thích hợp liều insulin khi nồng độ đường huyết trước bữa sáng cao.
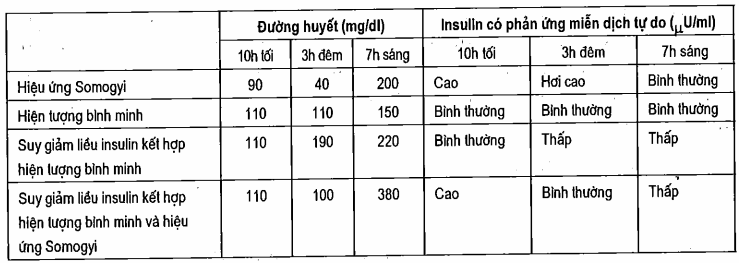
(3-1) Hiệu ứng Somogyi:
Ở các bệnh nhân đái tháo đường typ 1 có thể xuất hiện hạ đường huyết ban đêm, hiện tượng này lại kích thích gây tăng vọt các hormon điều hoà ngược (hiệu ứng Somogyi) làm nồng độ đường huyết cao lúc 7 giờ sáng. Giảm liều insulin sử dụng cao một cách không thích hợp làm cải thiện tình trạng tăng đường huyết buổi sáng.
(3-2) Hiện tượng bình minh
Hiện tượng bình minh có ở 75% bệnh nhân typ 1 và xảy ra ở hầu hết bệnh nhân typ 2 và cả ở người bình thường. Nó đặc trưng bởi giảm tính mẫn cảm của tổ chức với insulin xảy ra trong khoảng 5 đến 8 giờ sáng. Hiện tượng này bị khêu gợi bởi sự giải phóng hormon tăng trưởng ở đỉnh cao hàng giờ trước đó, từ khi bất đầu ngủ. Khi hiện tượng bình minh xảy ra đon độc, nó có thể gây tăng đường huyết nhẹ vào lúc sáng sớm nhưng khi nó kết hợp với hiệu ứng somogyi hoặc hiện tượng suy giảm (hoặc cả hai), tăng đường huyết có thể nghiêm trọng hơn.
Bảng. Thí dụ chế độ insulin trị liệu tích cực bằng insulin lispro với hoặc insulin cực chậm hoặc insulin NPH cho bệnh nhân đái tháo đường typ 1 nặng 70 kg
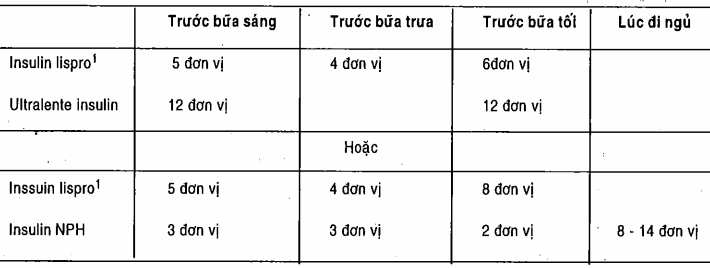
1Liều Insulin lispro có thể tăng 1 hoặc 2 đơn vị nếu lượng carbohydrat ăn vào nhiều hơn (15 – 30g) hoặc đường huyết lúc đói > 170mg/dl.
(3-3) Suy giảm hàm lượng insulin lưu hành
Nguyên nhân hay gặp nhất trước bữa ăn sáng có lẽ là do suy giảm hàm lượng Insulin lưu hành. Điều này giúp cho giả thuyết rằng cần sử dụng nhiều insulin tác dụng vừa tốt hơn là dùng ít vào buổi tối.
Bảng cho thấy việc chẩn đoán nguyên nhân tăng đường huyết trước bữa sáng có thể trở nên thuận tiện bằng cách tự theo dõi đường huyết lúc 3 giờ sáng phụ thêm vào việc do lúc đi ngủ bình thường và 7 giờ sáng. Chuyện này đòi hỏi chỉ một vài đêm cho đến khi xác định được chẩn đoán và đạt đựơc việc điều chỉnh liều lượng insulin thích hợp lúc đi ngủ hay ăn lúc ban đêm.
(3-4) Điều trị tăng đường huyết trước bữa sáng
Khi một mẫu đặc biệt nổi lên từ việc theo dõi nồng độ đường huyết qua đêm, cần tiến hành biện pháp trị liệu thích hợp hiệu ứng Somogyi có thể điều trị bằng cách loại bỏ liều insulin vừa vào bữa tối và dùng nó với liều thấp hơn lúc đi ngủ hoặc ăn thêm lúc đi ngủ. Khi chỉ có hiện tượng bình minh, liều insulin vừa có thể được chia ra cho bữa tối và lúc đi ngủ, hoặc khi sử dụng bơm insulin, tốc độ tiêm truyền cơ sở có thể tăng lên (ví dụ từ 0,8 đơn vị/giờ đến 1 đơn vị/giờ, từ 6 giờ sáng đến bữa sáng). Với suy giảm hàm lựợng insulin, hoặc tăng liều buổi tối hoặc chuyển nó từ thời gian bữa tối sang lúc đi ngủ, hoặc cả hai, đều có thể có hiệu quả. Lúc đi ngủ, liều NPH sản xuất từ insulin lợn tạo ra nồng độ insulin qua đêm bền vững hơn NPH người hay insulin người cực chậm (ultralente insulin) và có thể hiệu quả trong điều trị tăng đường huyết trước bữa sáng dai dẳng. Nếu cách này không hiệu quả, có thể cần đến điều trị bằng bơm insulin.
Bảng. Tăng đường huyết trước bữa sáng - Phân loại bằng đường huyết và nồng độ insulin
Điều trị đái tháo đường typ 2 bằng insulin
Khi sulfonylurea không hiệu quả và bệnh nhân typ 2 cần dùng insulin để kiểm soát đường huyết của họ, nhiều chế độ insulin trị liệu có thể hiệu quả.
Mặc dù không khuyến cáo tiêm một mũi insulin cho bệnh nhân typ 1, ở một số bệnh nhân đái tháo đường typ 2, bài tiết insulin còn lại đủ để duy trì cho phép tiêm một mũi chứa 25 - 30 đơn vị insulin NPH hay insulin chậm để thay thế lượng insulin bài tiết còn thiếu. Nếu theo cách điều trị này mà vẫn còn tăng đường huyết trước bữa sáng dai dẳng thì phải có một số phương pháp thay thế khác. Chế độ thuận tiện bao gồm hỗn hợp NPH: insulin thường ở tỉ lệ cố định 70:30. Chế độ này có thể bắt đầu bằng 20 đơn vị trước bữa sáng và 15 đơn vị trước bữa tối và tăng dần một cách thích hợp dựa vào đường huyết đích lúc 7 giờ sáng và 5 giờ chiều. Khi cần dùng trên 50 đơn vị một ngày mà không đạt được kiểm soát đường huyết thích hợp, những bệnh nhân này có thể có lợi bởi chế độ tiêm ba hay bốn lần như mô tả cho typ 1.
Các mức độ chấp nhận được trong kiểm soát đường huyết
Mục tiêu hợp lý của điều trị là đạt tới nồng độ đường huyết bình thường mà không gây ra hạ đường huyết nặng hoặc thường xuyên. Sự kiểm soát được xem là “chấp nhận được” bao gồm nồng độ đường huyết bằng 90 -130mg/dl trước bữa ăn và sau bữa tối nhẹ và sau bữa ăn 2 giờ là 150mg/dl. Hàm lượng glycohemoglobin không được vượt quá 2% so với ngưỡng trên của giới hạn bình thường trong bất cứ xét nghiệm bình thường nào. Giữa những bệnh nhân được điều trị tích cực trong DCCT, bệnh võng mạc tiến triển rất ít trong 90% những người mà hemoglobin A1c trong khoảng 2% so với ngưỡng trên của bình thường, trái với sự tiến triển tăng lên trong số 10% bệnh nhân có giá trị glycohemoglobin cao. Ở những bệnh nhân già, chỉ tiêu để kiểm soát tối ưu cần được điều chỉnh lên cao, với glycohemoglobin trên 2 - 3% so với ngưỡng trên của bình thường và nồng độ đường huyết trước bữa ăn dưới 200mg/dl là chấp nhận được.
Các biến chứng của insulin trị liệu
Hạ đường huyết
Phản ứng hạ đường huyết là biến chứng thường gặp nhất trong điều trị bằng insulin, có thể do chậm ăn hoặc luyện tập thể lực không bình thường. Cùng với sự cố gắng kiểm soát đường huyết “chặt chẽ” ở nhiều bệnh nhân typ 1, biến chứng này ngày càng hay xảy ra. Ở những người già bị đái tháo đường là những người chỉ sử dụng insulin tác dụng chậm và thường ở những người cố gắng giữ đường huyết bình thường bằng bơm tiêm truyền, đáp ứng điều hoà ngược tự động ít được nhắc đến trong hạ đường huyết và các rối loạn chức năng hệ thần kinh trung ương như lẫn lộn, hành vi kỳ quái và cuối cùng là hôn mê, có thể xảy ra. Thậm chí có thể thấy cả những thiếu sót thần kinh giống đột quỵ. Hạ đường huyết với tiến triển nhanh hơn do tác dụng của insulin thường gây các triệu chứng tăng hoạt động thần kinh tự quản cả giao cảm (nhịp nhanh, hồi hộp, mồ hôi, run) và phó giao cảm (buồn nôn, đói). Những triệu chứng này có thể tiến triển thành hôn mê và co giật. Ngoại trừ ra mồ hôi, phần lớn các triệu chứng giao cảm của hạ đường huyết giảm khi bệnh nhân sử dụng Thu*c chẹn beta điều trị cơn đau thắt ngực hay tăng huyết áp. Mặc dù không chống chỉ định tuyệt đối, những Thu*c này cần sử dụng thận trọng cho bệnh nhân đái tháo đường đòi hỏi insulin, và ưu tiên sử dụng các Thu*c chẹn β1.
Tổn thương sự nhận biết hạ đường huyết
Do các đáp ứng của hệ thần kinh tự quản tương quan chặt chẽ với “sự nhận biết” hạ đường huyết, nhiều người kiểm soát đái tháo đường kém, những người mà hệ thần kinh đã thích nghi với tăng đường huyết mạn tính, có thể có báo động giao cảm ở mức đường huyết trên ngưỡng hạ đựờng huyết. Ngược lại, những bệnh nhân typ 1 bị điều trị quá liều bằng insulin có thể không nhận biết nồng độ đường huyết thấp nguy kịch do hệ thống báo động kém nhạy do thích nghi với những cơn hạ đường huyết tái phát. Quá trình này sẽ được phục hồi nếu nồng độ đường huyết trung bình cao hơn được giữ vững ở những bệnh nhận này để tránh hạ đường huyết trong giai đoạn vài tuần. Có tranh cãi xung quanh việc có hay không mối liên hệ giữa việc thay insulin động vật bằng insulin người và sự giảm nhận biết hạ đường huyết. Tuy nhiên, người ta nhất trí rằng những dữ kiện để đặt câu hỏi về mức độ an toàn của insulin người là không đủ để chứng minh việc hạn chế sử dụng nó ở thời điểm hiện nay. Các cơn hạ đường huyết lặp lại là do mất sự nhận thức gây ra hơn là do loại insulin sử dụng. Một nguyên nhân gây hạ đường huyết thường xuyên có thể là khuynh hướng kiểm soát chặt chẽ đường huyết của bệnh nhân và bác sỹ điều trị của họ vào thời điểm chuyển từ insulin động vật sang insulin người như một phần của việc nâng cấp chung trong điều trị đái tháo đường. Như đã rõ trong kết quả của DCCT, nguy cơ các cơn hạ đường huyết nghiêm trọng thường xuyên tăng đáng kể khi “bình thường hóa” đường huyết được cố gắng với các phương pháp phân tán insulin có sẵn hiện tại và điều này phụ thuộc vào loại insulin sử dụng.
Thiếu đáp ứng glucagon ở bệnh nhân typ 1
Về những nguyên nhân không giải thích được, các bệnh nhân typ 1 mất đáp ứng glucagon với hạ đường huyết (nhưng không phải với acid amin trong thức ăn chứa đạm) trong vòng một năm và cả sau đó khi đái tháo đường tiến triển. Những bệnh nhân này dựa chủ yếu vào hệ thần kinh giao cảm để điều hoà ngược hạ đường huyết và có nguy cơ đặc biệt trong những năm sau, khi về già bị bệnh thần kinh tự quản, hoặc những cơn hạ đường huyết thường xuyên làm yếu đi các đáp ứng giao cảm của họ.
Phòng và điểu trị hạ đường huyết
Do nguy hiểm tiềm tàng của các phản ứng do insulin, bệnh nhân đái tháo đường phải mang gói đường nhỏ hoặc viên kẹo để sử dụng vào tất cả các lúc bắt đầu có triệu chứng hạ đường huyết. Có loại viên chứa 3g glucose (dextrosol). Bệnh nhân phải được hướng dẫn sử dụng lượng glucose cần thiết và tránh dùng thừa. Việc sử dụng thừa glucose có thể xẩy ra khi ăn kẹo hoặc uống nước cam, gây tăng đường huyết rất cao. Cần chu cấp ống glucagon (1mg) cho một bệnh nhân đái tháo đường điều trị bằng insulin, và gia đình hay những người bạn cần được hướng dẫn cách tiêm bắp tay trong trường hợp bệnh nhân bất tỉnh hoặc từ chối thức ăn. Mỗi bệnh nhân điều trị bằng Thu*c hạ đường huyết cần mang theo người thẻ hoặc giấy báo mình bị đái tháo đường đang dùng Thu*c.
Tất cả các cơn bột phát hạ đường huyết đều có thể làm mất đi bằng cách sử dụng glucose. Nếu hạ đường huyết nặng hơn gây bất tỉnh hay lờ đờ, điều trị bằng 50ml dung dịch 50% glucose truyền tĩnh mạch nhanh. Nếu không truyền tĩnh mạch, tiêm bắp 1mg glucagon thường làm bệnh nhân tỉnh lại trong vòng 15 phút để cho phép uống đường. Nếu bệnh nhân lờ đờ vả không có glucagon, có thể cho một lượng nhỏ mật ong hoặc siro vào miệng, nhưng nói chung, nuôi dưỡng đường miệng bị chống chỉ định cho những bệnh nhân bất tỉnh. Đưa mật hoặc siro (30ml trong 500 ml nước ấm) vào đường trực tràng có hiệu quả.
Bệnh lý miễn dịch của liệu pháp insulin
Có ít nhất năm loại phân tử của kháng thể với insulin được tạo ra trong liệu trình điều trị đái tháo đường, bao gồm IgA, IgD, IgE, IgG và IgM. Cùng với tăng sử dụng insulin lợn tinh khiết và đặc biệt là insulin người, nhiều hội chứng bệnh lý miễn dịch như dị ứng insulin, kháng insulin do miễn dịch và loạn dưỡng mỡ trở nên hiếm gặp do độ chuẩn và của những chất này gây kháng thể rất thấp. Tuy nhiên, ở một số nơi trên thế giới vẫn sử dụng loại insulin bò kém tinh khiết hơn, những rối loạn này vẫn là mối quan tâm trên lâm sàng.
Dị ứng insulin
Dị ứng insulin, tăng mẫn cảm tức thì, là trường hợp hiếm gặp, trong đó mày đay tại chỗ hoặc hệ thống do giải phóng histamin từ dưỡng bào tổ chức mẫn cảm khi bị kháng thể IgE kháng insulin gắn vào. Trong các trường hợp nghiêm trọng có thể gây ra sốc phản vệ. Khi sử dụng bằng insulin người ngay từ đầu dị ứng insulin cực kỳ hiếm. Khi có dị ứng với insulin bò hoặc hiếm hơn là với insulin lợn, thay đổi chủng loại (thí dụ: bằng insulin người) có thể điều chỉnh vấn đề này mặc dù trong nhiều trường hợp phản ứng chéo giữa insulin người và động vật gây ra phản ứng dai dẳng hàng tuần hoặc hàng tháng, có thể cần các Thu*c kháng histamin, corticosteroid và thậm chí giải mẫn cảm, đặc biệt khi tăng mẫn cảm toàn thân.
Kháng insulin do miễn dịch
Đa số bệnh nhân điều trị bằng insulin xuất hiện kháng thể kháng insulin IgG lưu hành với hầm lượng thấp, kháng thể này trung hòa tác dụng của insulin ở phạm vi nhỏ. Tuy nhiên, trong một số ít trường hợp ở bệnh nhân đái tháo đường typ 2, chủ yếu có giảm mẫn cảm với insulin ở mức độ nhất định (như ở người béo phì) và có tiền sử phơi nhiễm ngắt quãng với điều trị bằng insulin bò, có thể xuất hiện kháng thể kháng IgG lưu hành ở hàm lượng cao. Điều này dẫn đến nhu cầu insulin cực kỳ cao thường trên 200 đơn vị một ngày. Đây thường là điều kiện tự hạn chế và có thể tự mất đi sau vài tháng. Tuy nhiên, trong những trường hợp mà kháng thể lưu hành đặc biệt hoạt động hơn với insulin bò hay insulin lợn, việc chuyển bệnh nhân sang dùng insulin người có thể làm giảm đột ngột liều insulin hay ít ra có thể làm ngắn đi thời gian kháng insulin. Theo hiệu quả thông thường của insulin người trong điều trị hội chứng này, điều trị ức chế miễn dịch bằng glucocorticoid liều cao không cần thiết.
Loạn dưỡng mỡ ở vị trí tiêm insulin
Teo mô mỡ dưới da dẫn đến biến dạng lõm và vùng tiêm trũng xuống hiếm khi xảy ra ở nhiều vị trí tiêm. Biến chứng này do phản ứng miễn dịch và nó trở nên hiếm hơn với sự xuất hiện các chế phẩm insulin tirih khiết. Tiêm những chế phẩm này trực tiếp vào vùng bị teo thường làm phục hồi các đường nét bình thường. Mặt khác, cường dưỡng mỡ là hậu quả của tác dụng dược lý của insulin tích tụ ở một chỗ lặp đi lặp lại. Điều này có thể xảy ra với insulin tinh khiết và điều trị tốt nhất bằng cắt bỏ một phần mô mỡ tại chỗ nơi cường dưỡng thực hiện bởi phẫu thuật viên tạo hình có kinh nghiệm. Thay đổi vị trí tiêm sẽ phòng ngừa được cường dưỡng mỡ.
Nguồn: Internet.Tin liên quan
- Bác sĩ tại nhà: Trẻ bị đái tháo đường có nên uống nước ép hoa quả? (18/02/2023)
- Chủ quan với vết thương nhỏ, một bệnh nhân suýt bị cắt bỏ chân trái (28/11/2022)
- Ngộ độc thuốc chữa đái tháo đường bị cấm sử dụng được trộn trong thuốc y học cổ truyền (20/02/2023)
- Nguyên nhân người bệnh đái tháo đường hay mắc bệnh hô hấp (14/03/2023)
- Ung thư, đái tháo đường tấn công trẻ em (06/03/2023)
Tin cùng chuyên mục
Tin cùng nội dung
-
Vừa rồi tôi có đọc thông tin Bệnh viện 103 ở Hà Nội ghép tụy thành công, mong Lá thư bác sĩ cho biết ghép như vậy giúp gì cho bệnh nhân tiểu đường. Hoàng Tuấn (Bạc Liêu)
-
Tôi bị hồng cầu nhỏ nhược sắc nhưng không thiếu máu, vậy có liên quan đến bệnh đái tháo đường không, Mangyte?
-
Biết sử dụng Insulin một cách khoa học là yếu tố quan trọng trong điều trị bệnh đái tháo đường.
-
Nguy hiểm không kém những bệnh như tim mạch, ung thư gan, tai biến mạch máu não… tổ ấm của những nam giới bị đái tháo đường có thể tan vỡ khi gặp phải chứng rối loạn cương dương.
-
Thông tin về một nghiên cứu mới của Canada cho rằng stress trong công việc làm tăng gấp đôi nguy cơ phụ nữ mắc bệnh đái tháo đường đã làm nhiều chị em lo lắng.
-
Đái tháo đường ngày nay đã được chứng minh là nguyên nhân chính gây suy thận giai đoạn cuối, vượt qua hai đối thủ là tăng huyết áp và bệnh cầu thận.
-
Thêm một tác hại của nhiễm vi khuẩn H.pylori ở dạ dày vừa được nhóm nghiên cứu của BV Trường ĐH Quốc gia tại Đài Loan công bố.
-
Theo Đông y, nguyên nhân của bệnh là do uất nhiệt hóa hỏa, làm phần âm của các tạng phủ, (phế, vị, thận, vân vân), bị hao tổn.
-
Từ xưa đến nay, chữa bệnh đái tháo đường bằng ăn uống được coi là cách chữa cơ bản nhất, đó là thực hiện chế độ ăn kiêng theo yêu cầu của bác sĩ nhằm duy trì lượng đường cần thiết trong máu. Chế độ kiêng khem không có nghĩa chỉ được ăn một vài loại lương thực và thực phẩm mà là lựa chọn thực phẩm cung cấp đủ lượng calo cho cơ thể.
-
Xét nghiệm dung nạp đường huyết, được sử dụng để chẩn đoán bệnh đái tháo đường týp 2, hoặc tình trạng rối loạn dung nạp đường huyết, tình trạng có thể dẫn đến bệnh đái tháo đường.